Jan David, Felix Votava a kolektiv
Diferenciální diagnostika v pediatrické praxi
Praktický
průvodce pro pediatry














Děkujeme společnostem, které v této publikaci inzerují nebo její vydání jiným způsobem podpořily (v abecedním pořadí):
Aidian Oy, odštěpný závod CZ
Danone a.s.
LDB, L‘Oréal Česká republika s.r.o.
Merck Sharp & Dohme s.r.o. Novo Nordisk s.r.o.
Sanofi s.r.o.
Unilabs Diagnostics k.s.
Jan David, Felix Votava a kolektiv
Diferenciální diagnostika v pediatrické praxi
Praktický průvodce pro pediatry
Grada Publishing
Upozornění pro čtenáře a uživatele této knihy Všechna práva vyhrazena. Žádná část této tištěné či elektronické knihy nesmí být reprodukována a šířena v papírové, elektronické či jiné podobě bez předchozího písemného souhlasu nakladatele. Neoprávněné užití této knihy bude trestně stíháno.
Automatizovaná analýza textů nebo dat ve smyslu čl. 4 směrnice 2019/790/EU a použití této knihy k trénování AI jsou bez souhlasu nositele práv zakázány.
doc. MUDr. Jan David, Ph.D., doc. MUDr. Felix Votava, Ph.D., a kolektiv
Diferenciální diagnostika v pediatrické praxi
Praktický průvodce pro pediatry
Editoři:
doc. MUDr. Jan David, Ph.D.
Klinika dětí a dorostu 3. lékařské fakulty Univerzity Karlovy a Fakultní nemocnice Královské Vinohrady
doc. MUDr. Felix Votava, Ph.D.
Klinika dětí a dorostu 3. lékařské fakulty Univerzity Karlovy a Fakultní nemocnice Královské Vinohrady
Kolektiv autorů:
doc. MUDr. Irena Aldhoon Hainerová, Ph.D.
prof. MUDr. Milan Bayer, CSc.
MUDr. Klára Bernášková, CSc.
MUDr. Jitka Bolchová
MUDr. Tereza Brožová
MUDr. Renáta Brunnerová, Ph.D.
MUDr. Jan Čapek
MUDr. Martin Čepelík, Ph.D.
prof. MUDr. Marie Černá, DrSc.
doc. MUDr. Jan David, Ph.D.
prof. MUDr. Valér Džupa, CSc.
doc. MUDr. Olga Džupová, Ph.D.
MUDr. Eva El-Lababidi, Ph.D.
MUDr. Daniel Fenakel
MUDr. David Frejlach
MUDr. Jakub Fuksa
MUDr. David Girsa
MUDr. Petra Gkalpakioti
MUDr. Tomáš Hecht
MUDr. Pavel Heinige
PhDr. et Bc. Šárka Heryán, MBA
MUDr. Marta Jacevičová
MUDr. Helena Jahnová
MUDr. Kateřina Kapičáková
MUDr. Alexander Kolský, CSc.
MUDr. Patrik Konopásek
doc. MUDr. Peter Korček, Ph.D.
MUDr. Zuzana Korčeková
doc. MUDr. Magdalena Koťová, Ph.D.
MUDr. Denisa Kulkovská
MUDr. Jana Lhotská
prof. MUDr. Břetislav Lipový, Ph.D., MBA, LL.M.
MUDr. Jakub Malý
MUDr. David Marx, Ph.D.
MUDr. Iva Moudrá
MUDr. Jakub Mrakava
MUDr. Ivan Peychl
doc. MUDr. Oliver Profant, Ph.D.
MUDr. Dana Prusíková
RNDr. Jitka Riedlová, Ph.D.
MUDr. Martina Romanová
MUDr. Martin Světnička, Ph.D.
MUDr. Martin Trefný
MUDr. Jana Vašáková, Ph.D., FIAPD
Mgr. Anna Vážná
MUDr. L‘udmila Verešpejová
MUDr. Lenka Veselá
doc. MUDr. Felix Votava, Ph.D.
MUDr. Helena Zárubová
MUDr. Mgr. Ing. Adam Žaludek, Ph.D., MBA, LL.M.
Recenzenti:
prof. MUDr. Eva Klásková, Ph.D.
Lékařská fakulta Univerzity Palackého v Olomouci
Dětské a novorozenecké oddělení Nemocnice ve Frýdku-Místku
prim. MUDr. Lucie Procházková
Dětské oddělení Krajské nemocnice Tomáše Bati ve Zlíně
MUDr. Dušan Kotus
Ordinace praktického lékaře po děti a dorost, v Praze
Vydání odborné knihy schválila Vědecká redakce nakladatelství Grada Publishing, a.s.
Grantová podpora: Institucionální podpora Cooperatio pediatrie
Univerzity Karlovy, 3. lékařské fakulty, Praha.
Obrázky a fotografie dodali autoři, pokud není uvedeno jinak.
Obrázky 3.3, 4.5, 10.1, 11.2, 21.1, 37.1, 37.2, 38.1, 56.1 a 58.2 překreslil a upravil Jiří Hlaváček.
Obrázek na obálku vytvořila podle oblíbeného animovaného filmu „Ptakopysk Perry“ pacientka Dominika Macháčková.
Cover Photo © Dominika Macháčková, 2025
Cover Design © Grada Publishing, a.s., 2025
© Grada Publishing, a.s., 2025
Vydala Grada Publishing, a.s.
U Průhonu 22, Praha 7 jako svou 10126. publikaci Šéfredaktorka lékařské literatury MUDr. Michaela Lízlerová
Odpovědná redaktorka BcA. Radka Jančová, DiS.
Jazyková korektura a redakce Mgr. Barbora Vodičková
Sazba a zlom Bc. Jaroslav Kolman
Počet stran 510
1. vydání, Praha 2025
Vytiskly Tiskárny Havlíčkův Brod a.s.
Názvy produktů, firem apod. použité v knize mohou být ochrannými známkami nebo registrovanými ochrannými známkami příslušných vlastníků, což není zvláštním způsobem vyznačeno.
Postupy a příklady v této knize, rovněž tak informace o lécích, jejich formách, dávkování a aplikaci jsou sestaveny s nejlepším vědomím autorů. Z jejich praktického uplatnění však pro autory ani pro nakladatelství nevyplývají žádné právní důsledky.
ISBN 978-80-271-8049-3 (pdf)
ISBN 978-80-271-5605-4 (print)
doc. MUDr. Jan David, Ph.D.
Klinika dětí a dorostu 3. lékařské fakulty
Univerzity Karlovy a Fakultní nemocnice
Královské Vinohrady
Kolektiv autorů
doc. MUDr. Irena Aldhoon Hainerová, Ph.D.
Klinika dětí a dorostu 3. lékařské fakulty
Univerzity Karlovy a Fakultní nemocnice
Královské Vinohrady
prof. MUDr. Milan Bayer, CSc.
Klinika dětí a dorostu 3. lékařské fakulty
Univerzity Karlovy a Fakultní nemocnice
Královské Vinohrady
MUDr. Klára Bernášková, CSc.
Ústav patofyziologie 3. lékařské fakulty
Univerzity Karlovy
MUDr. Jitka Bolchová
Klinika infekčních nemocí 3. lékařské fakulty Univerzity Karlovy a Fakultní nemocnice Bulovka
MUDr. Tereza Brožová
Ústav pro péči o matku a dítě
Klinika dětí a dorostu 3. lékařské fakulty
Univerzity Karlovy a Fakultní nemocnice
Královské Vinohrady
MUDr. Renáta Brunnerová, Ph.D.
Oftalmologická klinika 3. lékařské fakulty
Univerzity Karlovy a Fakultní nemocnice Královské Vinohrady
MUDr. Jan Čapek
Klinika dětí a dorostu 3. lékařské fakulty
Univerzity Karlovy a Fakultní nemocnice Královské Vinohrady
MUDr. Martin Čepelík, Ph.D.
Klinika dětské chirurgie a traumatologie 3. lékařské fakulty Univerzity Karlovy a Fakultní Thomayerovy nemocnice
doc. MUDr. Felix Votava, Ph.D.
Klinika dětí a dorostu 3. lékařské fakulty
Univerzity Karlovy a Fakultní nemocnice
Královské Vinohrady
prof. MUDr. Marie Černá, DrSc. Ústav lékařské genetiky 3. lékařské fakulty
Univerzity Karlovy
doc. MUDr. Jan David, Ph.D. Klinika dětí a dorostu 3. lékařské fakulty
Univerzity Karlovy a Fakultní nemocnice
Královské Vinohrady
prof. MUDr. Valér Džupa, CSc.
Ortopedicko-traumatologická klinika 3. lékařské fakulty Univerzity Karlovy a Fakultní nemocnice Královské Vinohrady
doc. MUDr. Olga Džupová, Ph.D. Klinika infekčních nemocí 3. lékařské fakulty Univerzity Karlovy a Fakultní nemocnice Bulovka
MUDr. Eva El-Lababidi, Ph.D.
Klinika dětí a dorostu 3. lékařské fakulty
Univerzity Karlovy a Fakultní nemocnice Královské Vinohrady
MUDr. Daniel Fenakel
Klinika dětí a dorostu 3. lékařské fakulty
Univerzity Karlovy a Fakultní nemocnice Královské Vinohrady
MUDr. David Frejlach
Klinika popáleninové medicíny 3. lékařské fakulty Univerzity Karlovy a Fakultní nemocnice Královské Vinohrady
MUDr. Jakub Fuksa
Klinika otorinolaryngologická 3. lékařské fakulty Univerzity Karlovy a Fakultní nemocnice Královské Vinohrady
MUDr. David Girsa
Klinika radiologie a nukleární medicíny
3. lékařské fakulty Univerzity Karlovy a Fakultní nemocnice Královské Vinohrady
MUDr. Petra Gkalpakioti
Dermatovenerologická klinika 3. lékařské
fakulty Univerzity Karlovy a Fakultní nemocnice Královské Vinohrady
MUDr. Tomáš Hecht
Oddělení dětské intenzivní medicíny
3. lékařské fakulty Univerzity Karlovy a Fakultní Thomayerovy nemocnice
MUDr. Pavel Heinige
Oddělení dětské intenzivní medicíny
3. lékařské fakulty Univerzity Karlovy a Fakultní Thomayerovy nemocnice
PhDr. et Bc. Šárka Heryán, MBA
Klinika rehabilitačního lékařství
3. lékařské fakulty Univerzity Karlovy a Fakultní nemocnice Královské Vinohrady
MUDr. Marta Jacevičová
Ústav pro péči o matku a dítě
3. lékařská fakulta Univerzity Karlovy
MUDr. Helena Jahnová
Klinika dětí a dorostu 3. lékařské fakulty
Univerzity Karlovy a Fakultní nemocnice Královské Vinohrady
Klinika pediatrie a dědičných poruch metabolismu 1. lékařské fakulty Univerzity Karlovy a Všeobecné fakultní nemocnice v Praze
MUDr. Kateřina Kapičáková
Oftalmologická klinika 3. lékařské fakulty
Univerzity Karlovy a Fakultní nemocnice Královské Vinohrady
MUDr. Alexander Kolský, CSc.
Klinika dětí a dorostu 3. lékařské fakulty
Univerzity Karlovy a Fakultní nemocnice
Královské Vinohrady
MUDr. Patrik Konopásek Klinika dětí a dorostu 3. lékařské fakulty
Univerzity Karlovy a Fakultní nemocnice Královské Vinohrady
doc. MUDr. Peter Korček, Ph.D. Ústav pro péči o matku a dítě
3. lékařská fakulta Univerzity Karlovy
MUDr. Zuzana Korčeková Ústav pro péči o matku a dítě
3. lékařská fakulta Univerzity Karlovy
doc. MUDr. Magdalena Koťová, Ph.D. Stomatologická klinika 3. lékařské fakulty Univerzity Karlovy a Fakultní nemocnice Královské Vinohrady
MUDr. Denisa Kulkovská Otorinolaryngologická klinika 3. lékařské fakulty Univerzity Karlovy a Fakultní nemocnice Královské Vinohrady
MUDr. Jana Lhotská Klinika dětí a dorostu 3. lékařské fakulty Univerzity Karlovy a Fakultní nemocnice Královské Vinohrady
prof. MUDr. Břetislav Lipový, Ph.D., MBA, LL.M. Klinika popáleninové medicíny 3. lékařské fakulty Univerzity Karlovy a Fakultní nemocnice Královské Vinohrady
MUDr. Jakub Malý Klinika dětí a dorostu 3. lékařské fakulty Univerzity Karlovy a Fakultní nemocnice Královské Vinohrady
MUDr. David Marx, Ph.D. Klinika dětí a dorostu 3. lékařské fakulty Univerzity Karlovy a Fakultní nemocnice Královské Vinohrady
MUDr. Iva Moudrá Ústav pro péči o matku a dítě 3. lékařská fakulta Univerzity Karlovy
Diferenciální diagnostika v pediatrické
MUDr. Jakub Mrakava
Klinika dětí a dorostu 3. lékařské fakulty
Univerzity Karlovy a Fakultní nemocnice
Královské Vinohrady
MUDr. Ivan Peychl
Pediatrické oddělení Fakultní nemocnice
Bulovka
Klinika dětí a dorostu 3. lékařské fakulty
Univerzity Karlovy a Fakultní nemocnice
Královské Vinohrady
doc. MUDr. Oliver Profant, Ph.D.
Klinika otorinolaryngologická 3. lékařské fakulty Univerzity Karlovy a Fakultní nemocnice Královské Vinohrady
MUDr. Dana Prusíková
Dermatovenerologická klinika 3. lékařské fakulty Univerzity Karlovy a Fakultní nemocnice Královské Vinohrady
RNDr. Jitka Riedlová, Ph.D.
Klinika dětí a dorostu 3. lékařské fakulty
Univerzity Karlovy a Fakultní nemocnice
Královské Vinohrady
MUDr. Martina Romanová
Klinika dětí a dorostu 3. lékařské fakulty
Univerzity Karlovy a Fakultní nemocnice Královské Vinohrady
MUDr. Martin Světnička, Ph.D.
Klinika dětí a dorostu 3. lékařské fakulty
Univerzity Karlovy a Fakultní nemocnice Královské Vinohrady
MUDr. Martin Trefný Ústav pro péči o matku a dítě 3. lékařská fakulta Univerzity Karlovy
MUDr. Jana Vašáková, Ph.D., FIAPD
Stomatologická klinika 3. lékařské fakulty
Univerzity Karlovy a Fakultní nemocnice
Královské Vinohrady
Mgr. Anna Vážná
Klinika dětí a dorostu 3. lékařské fakulty
Univerzity Karlovy a Fakultní nemocnice
Královské Vinohrady
MUDr. L‘udmila Verešpejová
Klinika otorinolaryngologická 3. lékařské fakulty Univerzity Karlovy a Fakultní nemocnice Královské Vinohrady
MUDr. Lenka Veselá
Klinika dětí a dorostu 3. lékařské fakulty
Univerzity Karlovy a Fakultní nemocnice
Královské Vinohrady
Dětské oddělení Oblastní nemocnice
Kolín, a. s.
doc. MUDr. Felix Votava, Ph.D.
Klinika dětí a dorostu 3. lékařské fakulty
Univerzity Karlovy a Fakultní nemocnice
Královské Vinohrady
MUDr. Helena Zárubová Klinika dětí a dorostu 3. lékařské fakulty
Univerzity Karlovy a Fakultní nemocnice
Královské Vinohrady
MUDr. Mgr. Ing. Adam Žaludek, Ph.D., MBA, LL.M. Kabinet veřejného zdravotnictví 3. lékařské fakulty Univerzity Karlovy
Recenzenti
prof. MUDr. Eva Klásková, Ph.D. Lékařská fakulta Univerzity Palackého v Olomouci
Dětské a novorozenecké oddělení Nemocnice ve Frýdku-Místku
prim. MUDr. Lucie Procházková
Dětské oddělení Krajské nemocnice
Tomáše Bati ve Zlíně
MUDr. Dušan Kotus
MUDr. Dušan Kotus – Ordinace praktického lékaře po děti a dorost, v Praze

Denisa Kulkovská, Oliver Profant, Jana Lhotská
Diferenciální diagnostika v pediatrické
Předmluva
Diagnostika v dětském věku představuje jeden z nejobtížnějších, ale zároveň nejzásadnějších úkolů pediatra. Dítě není zmenšeným dospělým – jeho organismus se vyvíjí, prochází dynamickými změnami a reaguje odlišně nejen na nemoci, ale i na diagnostické a terapeutické postupy. Právě tato skutečnost klade na pediatra specifické nároky: musí být zároveň rychlý, uvážlivý i přesný.
Předložená publikace vznikla z potřeby podpořit klinické rozhodování v situacích, kdy je třeba během krátké doby zhodnotit množství proměnných a zvolit správný směr – ať už v ambulantní praxi, na urgentním příjmu nebo během hospitalizace. Nejde však o soubor hotových odpovědí, nýbrž o přehled praktických diagnostických algoritmů, které pomáhají systematizovat myšlení, zúžit spektrum možných příčin obtíží a přivést lékaře blíže ke správné diagnóze.
Text vznikal ve spolupráci několika pracovišť 3. lékařské fakulty Univerzity Karlovy, jejichž společným cílem bylo nabídnout srozumitelnou, přehlednou, a především užitečnou pomůcku pro každodenní práci zejména mladých lékařů. Jeho síla spočívá v propojení medicíny založené na důkazech se zkušenostmi z reálné klinické praxe – s respektem k tomu, že i nejlepší algoritmus je jen nástrojem, zatímco rozhodnutí zůstává na lékaři.
Věříme, že se tato kniha stane oporou nejen ve chvílích nejistoty, ale i impulzem k dalšímu studiu a přemýšlení o tom, jak být lepším diagnostikem – a tím i lepším lékařem.
Jan David a Felix Votava
1 Abnormální nálezy v krevním obraze týkající se leukocytů
Felix Votava
Problém
Smyslem uvedené kapitoly je poskytnout základní přehled v praxi běžných nálezů týkajících se leukocytů v krevním obraze. Současná úroveň znalostí, především díky molekulární biologii, je rozsáhlá a z toho vyplývá široká diferenciální diagnostika.
Vyčerpávající souhrn je mimo rámec tohoto sdělení.
Celkový počet leukocytů a zastoupení jejich jednotlivých typů v procentech diferenciálního rozpočtu, resp. i v jejich absolutním počtu, závisí na věku dítěte. Běžně udávané referenční rozmezí je následující. U novorozence ve 24 hodinách života je rozpětí široké (9,0–34,0 × 109 leukocytů/l), poté v prvním měsíci života mírně klesá (5,0–19,5 × 109 leukocytů/l). V dalších letech se hodnota leukocytů postupně stabilizuje (mezi 1.–3. rokem 6,0–17,5 × 109 buněk/l, mezi 4.–7. rokem 5,5–15,5 × 109 buněk/l, mezi 8.–13. rokem 4,5–13,5 × 109 buněk/l a konečně mezi 14.–18. rokem 4,5–11,0 × 109 buněk/l).
Věkově závislé změny jsou dány především vývojem imunitního systému. V novorozeneckém věku se navíc přidává adaptační a stresový faktor porodu. Obecně známý je fenomén tzv. dvojího překřížení v diferenciálním rozpočtu leukocytů, kdy mezi věkovými body pěti dní a pěti let převládají lymfocyty nad granulocyty, resp. neutrofily. Časový údaj 5-5 je třeba brát jako mnemotechnickou pomůcku, nikoliv absolutně, ale bez její znalosti by např. v tomto věku mohla uniknout výrazná lymfopenie jako známka významné imunodeficience. Abnormální počet leukocytů ve smyslu leukocytózy či leukopenie je třeba rozlišit podle absolutního počtu jednotlivých typů leukocytů, tj. absolutní počet neutrofilů (ANC) a absolutní počet lymfocytů (ALC), eventuálně i dalších – monocytů, eozinofilů a bazofilů v litru krve. Pokud laboratoř tento údaj neposkytuje, lze ho spočítat součinem počtu leukocytů a frakce příslušného typu leukocytů v diferenciálním rozpočtu.
1.1 Neutropenie
Za neutropenii považujeme ANC pod 1,5 × 109/l u dětí starších zhruba 1,5 roku, u kojenců pak pod 1,0 × 109/l. Klinicky se však většinou projevuje pokles až pod 0,5 × 109/l. Riziko selhávání imunity vzrůstá úměrně poklesu ANC. Při hodnotách ANC pod 0,2 × 109/l lze použít termín agranulocytóza. Cílem tabulky 1.1 je podat přehled různých příčin neutropenie s ohledem na frekvenci výskytu. Klinická závaž-
Abnormální nálezy v krevním obraze týkající se leukocytů
Diferenciální diagnostika v pediatrické
nost neutropenie nezávisí jen na ANC, ale i na příčině a trvání. V klinické praxi je nutné rozhodnutí, kdy budeme považovat neutropenii za benigní nález jen s potřebou kontroly krevního obrazu a kdy je součástí či projevem závažné nemoci. Zjednodušeně lze říci, že přetrvávající ANC pod 0,5 × 109/l nebo pozitivní údaj v rodinné a/nebo osobní anamnéze kompatibilní s některou z příčin neutropenie, nebo je-li neutropenie spojena se závažnou infekcí, je vždy indikací k vyšetření dětským hematologem. Významné jsou informace o možném imunodeficitu (nejen infekce v osobní anamnéze, ale i např. úmrtí sourozenců v nízkém věku).
Tab. 1.1 Přehled různých příčin neutropenie
Běžnější příčiny
Vzácnější příčiny
akutní virové infekce, „parainfekční“: typicky např. parvovirus B19 (erythema infectiosum), lidský herpetický virus 6 (exanthema subitum), virus Epsteina–Barrové, influenza, respirační syntyciální virus, varicella a jiné léky indukované: např. cytostatika, imunosupresiva, antibiotika (cefalosporiny), antiepileptika (fenytoin, valproát) autoimunitní neutropenie kojenců a batolat neutropenie novorozenců sepse hepatitidy
Shwachmanův–Diamondův syndrom (+ pankreatická insuficience)
cyklická neutropenie
těžká vrozená neutropenie (dříve tzv. Kostmannova agranulocytóza) vrozené chronické neutropenie glykogenóza typu Ib (+ těžké hypoglykemie) a řada jiných dědičných poruch metabolismu malabsorpce, malnutrice – hypovitaminóza B12, deficit kyseliny listové leukemie, lymfomy aplastická anemie (selhání kostní dřeně)
autoimunitní stavy – Evansův snydrom, systémový lupus erythematodes vrozené primární imunodeficience hypersplenismus
Wiskottův–Aldrichův syndrom
Fanconiho anemie
Chédiakův–Higashiho syndrom syndrom získané imunitní nedostatečnosti (AIDS)
1.1.1 Akutní virová „parainfekční“ neutropenie
Je velmi frekventní, akutní a většinou benigní. Vzniká v prvých dnech infekce a perzistuje asi týden po jejím ústupu. Může splývat s léky indukovanou neutropenií z toxického či idiosynkratického efektu antibiotik.
1.1.2 Autoimunitní neutropenie kojenců a batolat
Autoimunitní neutropenie kojenců a batolat se většinou diagnostikuje náhodně při kontrole krevního obrazu provedené u kojenců z jiných důvodů (napři. anemie). Protilátky proti neutrofilům se vyšetřují, ale jejich negativita diagnózu nevylučuje, až v polovině případů bývají negativní. Diagnózu většinou potvrdí až spontánní remise, která však může nastat až za 3–5 let. V mezidobí pacienti ve většině případů (80–90 %) netrpí na opakované infekce. Přesto se zavádí tzv. režim neutropenického pacienta
s včasnou kontrolou krevního obrazu a zánětlivých markerů při horečce s cílem včas podchytit eventuální významnou infekční komplikaci. V případě bakteriální infekce a významně snížených neutrofilů lze použít stimulující faktory granulocytů (G-CSF).
U významné neutropenie je nutné zvážit riziko očkování živou vakcínou (zejména vakcína proti spalničkám, zarděnkám a příušnicím nebo proti varicele). Poměr rizika neočkované nemoci a zánětlivé reakce na oslabenou vakcínu bývá nejasný. Je třeba spolupráce s vakcinologem a dětským hematologem. Hodnoty ANC nad 0,7 × 109/l lze považovat z hlediska očkování za bezpečné. Autoimunitní neutropenii u starších dětí je třeba považovat za závažnější stav a spíše půjde o součást komplexnějších autoimunitních, resp. imunodeficitních stavů.
1.1.3 Neutropenie novorozenců
Neutropenie novorozenců může být způsobena aloimunitně (feto-maternální inkompatibilita) nebo izoimunitně (matka má sama imunitně podmíněnou neutropenii) a dojde k transplacentárnímu přenosu protilátek, které lze detekovat v krvi matky i novorozence. Je-li spojena se sepsí, terapeuticky lze zasáhnout vysokodávkovanými imunoglobuliny. Novorozenecká sepse sama o sobě může být příčinou neutropenie a dále také vrozené infekce, pochopitelně i dědičné neutropenie.
1.1.4 Polékové neutropenie
Tento typ neutropenie většinou nebývá klinicky závažný a rychle se spontánně upraví během jednoho týdne po vysazení léku. Důležitá je normalizace počtu neutrofilů. Naopak varovnými příznaky je současně přítomná anemie a/nebo trombocytopenie.
1.2 Neutrofilie
Neutrofilie je definována jako zvýšení ANC nad horního hranici věkově specifického referenčního rozmezí, tedy u novorozenců ANC nad 30,0 × 109/l; u kojenců nad 8,5 × 09 /l; mezi 1.–10. rokem nad 8,0 × 109 /l a u starších jedinců nad 7,7 × 109/l. Pokud detekujeme hodnotu leukocytů nad 50,0 × 109/l a zároveň jsou z kostní dřeně vyplavovány prekurzory neutrofilů v sestupném počtu v pořadí tyče, metamyelocyty, myelocyty a někdy i promyelocyty a blasty, stav nazýváme leukemoidní reakcí. Ta se může vyskytnout při stafylokokové nebo pneumokokové infekci, ale také např. při diabetické ketoacidóze.
Leukemoidní reakci je třeba odlišit od chronické myeloidní leukemie, kdy se v periferní krvi vedle zralých neutrofilů nachází především blasty a eventuálně promyelocyty (tzv. hiatus leucaemicus). Neutrofilie nemusí vždy znamenat závažný problém, ale pokud je výrazná nebo přetrvává, je nutné diferenciálnědiagnosticky zjistit příčinu (tab. 1.2).
Abnormální nálezy v krevním obraze týkající se leukocytů
Diferenciální diagnostika v
Tab. 1.2 Přehled různých příčin neutrofilie
Fyziologické příčiny
Reaktivní –sekundární příčiny
novorozenecké období (adaptace, stres, hypoxie) intenzivní fyzická námaha stres fyzický či emoční těhotenství
infekce, především bakteriální (pneumonie, pyelonefritida, meningitida, sepse, tonzilitida, zánět středouší, sinusitida, apendicitida), vzácně i virové (cytomegalovirus), mykotické, parazitární Kawasakiho nemoc pediatrický zánětlivý multisystémový syndrom v časové souvislosti s infekcí
SARS-CoV-2 (PIMS-TS)
autoinflamatorní nemoci – periodické horečky (PFAPA syndrom, familiální středomořská horečka, HyperIgD syndrom, Muckleův-Wellsův syndrom, DIRA – deficit agonisty receptoru pro interleukin 1 a jiné)
hyperinflamatorní syndromy (syndrom aktivovaných makrofágů)
autoimunitní nemoci (juvenilní idiopatická artritida, Stillova nemoc, vaskulitidy, nespecifické střevní záněty)
tkáňové poškození (popáleniny, trauma, chirurgický zákrok)
diabetická ketoacidóza uremie
hypoxie
anafylaktická reakce
hemolýza krvácení
asplenie, splenektomie
léky (kortikoidy, adrenalin) paraneoplastický syndrom
Patologické primární příčiny
LAD syndrom (deficit adheze leukocytů) vrozená neutrofilie (vzácné geneticky podmíněné dysregulace produkce neutrofilů) myeloproliferativní nemoc (polycythaemia vera) leukemie včetně chronické myeloidní leukemie
1.3 Lymfopenie
Lymfopenii definujeme jako ALC pod 3,0 × 109/l u dětí do dvou let věku; pod 1,5 × 109/l do šesti let a pod 1,0 × 109/l u starších jedinců. Možné příčiny lymfopenie jsou uvedeny v tabulce 1.3. Nejvýznamnější situací je nález těžké lymfopenie, typicky pod 1,0 × 109/l u kojenců. Takovýto nález signalizuje možnost závažné, život ohrožující, primární imunodeficience. Včasná léčba (transplantace kostní dřeně či hematopoetických kmenových buněk) je život zachraňující. Důležité je, aby léčba byla provedena co nejdříve, než dojde k opakování těžkých infekcí. Proto byl v Česku zaveden v roce 2024 celostátní novorozenecký screening primárních (vrozených, geneticky podmíněných) poruch imunity. V suché kapce krve odebírané novorozencům je stanovována koncentrace tzv. TREC (T-cell receptor excision circles) a KREC (kappa-deleting element excision circles), tedy počet T a B lymfocytů.
Tab. 1.3 Přehled různých příčin lymfopenie
Infekční příčiny virové (infuenza, SARS-CoV-2, hepatitidy, HIV)
bakteriální (sepse, tuberkulóza)
mykotické
parazitární
Iatrogenní příčiny
Různé a systémové nemoci
léky (imusupresivní terapie – kortikoidy, protilátky proti lymfocytům, cytostatika)
radioterapie
drenáž ductus thoracicus
autoimunitní nemoci
sarkoidóza
lymfoproliferativní nemoci (Hodgkinova nemoc)
selhání ledvin
aplastická anemie
malnutrice
exsudativní enteropatie
Vrozené, primární poruchy imunity
těžká kombinovaná imunodeficience
DiGeorgův syndrom
Wiskottův–Aldrichův syndrom
Fanconiho anemie
ataxia-teleangiectasia
Brutonova agamaglobulinemie vázaná na chromozom X
1.4 Lymfocytóza
Většinou se jedná o normální reakci na infekci, zvláště virovou. Praktické je uvést zmnožení morfologicky změněných lymfocytů u infekční mononukleózy, kdy antigen herpetického viru (EBV/CMV) mění lymfocyty ve větší buňky s vakuolami podobné monocytům označované jako „lymfomonocyty“. Infekce Bordetella (para)pertussis bývá provázena výraznou lymfocytózou, někdy dosahující ANC až 40,0 × 109/l. Zmnožení lymfocytů může provázet také autoimunitní nemoci, např. Gravesovu–Basedowovu nemoc nebo Addisonovu nemoc a samozřejmě onkologické afekce.
1.5 Eozinofilie
Eozinofilie je na jedné straně součástí běžných, prakticky všech alergických stavů, některých infekcí, a to především parazitárních (např. enterobióza, toxoplazmóza). Na straně druhé, pokud je eozinofilie výrazná (nad 1,0 × 109/l) a perzistující několik měsíců, může způsobit tzv. hypereozinofilní syndrom s poškozením orgánů, zvláště srdce (Loefflerova endokarditida). Eozinofilie bývá součástí řady různých dalších nozologických jednotek, např. eozinofilní ezofagitidy či gastritidy, onkologické afekce, autoimunitních nemocí, imunodeficiencí (Jobův, Omennův syndrom) či geneticky podmíněných klonálních hypereozinofilních syndromů.
Diferenciální diagnostika v pediatrické
1.6 Monocytóza
Se zmnožením monocytů mohou být spojeny některé infekce (tuberkulóza, infekční endokarditida, malárie), malignity (leukemie, lymfomy, karcinomy) nebo autoimunity (nespecifické střevní záněty, juvenilní idiopatická artritida, systémový lupus erythematodes).
1.7 Morfologické změny leukocytů
V rámci laboratorního vyšetření krevního obrazu se často setkáváme s popisem morfologicky změněných či abnormálních leukocytů. V případě např. lysozomálních střádavých vrozených poruch metabolismu mohou být morfologické změny leukocytů první stopou nemoci. Příklady často nalézaných změn a jejich klinický význam je uveden v tabulce 1.4
Tab. 1.4 Běžné morfologické změny leukocytů popisované v krevním obraze
Neutrofily Toxické granulace – větší, zvýrazněná či hrubší granula v cytoplazmě jsou známkou zvýšené aktivity „metabolického vzplanutí“ neutrofilů při zánětu.
Vakuolizace cytoplazmy – koresponduje se zvýšenou fagocytózou především u bakteriálních infekcí.
Döhleho inkluze – modře zbarvená tělíska v cytoplazmě. Jedná se o zbytky endoplazmatického retikula. Objevují se při infekci či výrazném stresu.
Zvýšená bazofilie cytoplazmy – svědčí pro mladší formy, nevyzrálost neutrofilů.
Hypersegmentace jádra – průměrný počet segmentů 4 a více svědčí pro nedostatek vitaminu B12 nebo kyseliny listové. Pozn. normální průměrný počet segmentů jádra je 3 (dříve se vyjadřoval tzv. Hynkovým číslem).
Hyposegmentace jádra (Pelgerova–Huetova anomálie) – průměrný počet segmentů jádra 1–2. Bývá přítomna u některých genetických syndromů, např. Downův syndrom, a u poruch krvetvorby.
Alderova–Reillyho anomálie – patologicky nastřádaný metabolit při mukopolysacharidózách, který je podobný výrazným toxickým granulacím.
Lymfocyty Reaktivní, aktivované lymfocyty – jsou větší s více bazofilní cytoplazmou, často azurofilní granulace, nepravidelný tvar jádra. Známka především virových infekcí. U herpetických infekcí (EBV a CMV) bývá aktivace velmi výrazná, lymfocyty se podobají monocytům.
Vakuolizace cytoplazmy lymfocytů – může být při infekci a některých vrozených poruchách metabolismu.
Plazmocyty, resp. plazmocytoidní lymfocyty – cytoplazma lymfocytů je výrazně bazofilní s perinukleárním projasněním. Známka spíše chronické infekce nebo autoimunitního onemocnění.
Obecnou diferenciálnědiagnostickou rozvahu u pediatrického pacienta s abnormálním nálezem v krevním obraze přináší obrázek 1.1.
neutropenie
infekční, zejména virové léky indukovaná autoimunitní septická ostatní viz tabulku 1.1
Abnormální nález v počtu leukocytů nebo diferenciálním rozpočtu
Je pacient febrilní, septického vzhledu či s alterací životních funkcí?
v krevním obraze dominuje:
ano
neutrofilie
infekční, zejména bakteriální autoinflamatorní hyperinflamatorní autoimunitní
tkáňové poškození diabetická ketoacidóza uremická hypoxická krvácení ostatní viz tabulku 1.2
lymfocytóza infekční, většinou virová autoimunitní
lymfopenie infekční iatrogenní systémové nemoci primární imunodeficience
ostatní viz tabulku 1.3
nutno urgentně vyloučit sepsi a pacienta zajistit adekvátní antibiotickou léčbou po odběru mikrobiologických vzorků
eozinofilie alergická infekční, zejména parazitární autoimunitní primární imunodeficience
monocytóza infekční malignity autoimunitní
Abnormální nálezy v krevním obraze týkající se leukocytů
Obr. 1.1 Diferenciálnědiagnostická rozvaha u pediatrického pacienta s abnormálním nálezem v krevním obraze
Závěr
Patologické nálezy v krevním obraze jsou v pediatrické praxi časté. V úvodu je nutno vždy odlišit ty stavy, které vyžadují rychlou diagnostiku a léčbu, tedy leukemie, imunodeficity a těžké infekce (sepse).
LITERATURA
Behrman RE, Kliegman RM, Jenson HB. Nelson textbook of pediatrics. 16th edition. Philadelphia: Elsevier, 2000.
Kliegman RM. Nelson textbook of pediatrics. 21st edition. Philadelphia: Elsevier, 2019.
Orkin SH. Oski’s hematology of infancy and childhood. 7th edition. Philadelphia: Saunders Elsevier, 2009.
Šrámková L, Starý J, Pospíšilová D, et al. Dětská hematologie. Praha: Grada, 2025.
Diferenciální diagnostika v
2 Agresivita a agitovanost
Adam Žaludek
Autor považuje za nezbytné zdůraznit, že s ohledem na praktické zaměření publikace je zdánlivě větší prostor věnován problematice farmakologických metod zvládání výše uvedených fenoménů. K jejich managementu je však nezbytný komplexní přístup, jehož základem bývá vždy komunikace, pátrání po vyvolávajících faktorech, psychoterapeutické a deeskalační techniky a pevný a bezpečný terapeutický vztah. Jelikož psychoterapie i tzv. měkké techniky zvládání konfliktů vyžadují praktický nácvik a zkušenost, nemohl jim být věnován náležitý prostor, který zasluhují, jelikož v této oblasti zaujímají výsadní místo. Nácvik deeskalačních technik a dalších možností řešení konfliktů je důležitý ve všech oborech medicíny.
Problém
Agitovanost, neklid, agresivita a násilné jednání jsou komplexními pojmy, a to v celosvětovém a celospolečenském měřítku. Jedná se rovněž o jedny z důvodů, proč je u pediatrické populace zvažováno akutní přijetí na pedopsychiatrické pracoviště. Přitom ne každá agresivita a násilné jednání jsou spojeny s duševním onemocněním, a naopak též platí, že většina dětí a mladistvých s duševní poruchou se násilí nedopouští. Nutno je dále podotknout, že v rámci poskytování zdravotních služeb je výskyt násilného chování vůči osobám (včetně personálu) až čtyřikrát pravděpodobnější než v jiných prostředích.
Jelikož je problematika velmi komplexní a v současnosti již do značné míry propojená jak s výchovnými vlivy, sociálním klimatem v nejbližším okolí i ve světě a neurobiologickými výzkumy, nelze se již spokojit s tím, že u agresivního raptu či agitovanosti v rámci poskytování zdravotních služeb dojde toliko k akutnímu zklidnění.
Z toho důvodu je nezbytné rozlišit jednak akutní agitovanost, případně spojenou s násilným jednáním, a agresi jako takovou, při níž k násilnému jednání může docházet v dlouhodobějším horizontu. Dělení těchto fenoménů a propojení s neurobiologickými koreláty pak může vést k cílenější, komplexnější, přesnější a efektivnější léčbě. Problematika je natolik široká, že jí (či jejím specifickým částem, například neurobiologii) jsou věnovány celé publikace. Cílem této kapitoly je přinést základní přehled pojmů, etiologie, přístupu a prevence jak u akutních stavů agitovanosti, tak u agrese v dlouhodobém měřítku pro usnadnění diferenciální diagnostiky v rámci pediatrie. Nutno též podotknout, že i při výskytu těchto fenoménů u pediatrické populace je vždy nezbytné zachovávat její důstojnost a lidská práva, využívat deeskalačních technik a snažit se o to, aby veškeré léčebné zásahy byly v souladu s přáním jak dětí a mladistvých, tak jejich rodiny.
2.1 Agrese
Termín je v literatuře vymezován různě, přičemž spojujícím faktorem je, že se jedná o chování, jehož úmyslem je poškodit jiný organismus či předmět nebo působit bolest. Rovněž dělení agrese bývá nejednotné. V kontextu dětské a adolescentní psychiatrie se lze setkat s agresí zjevnou (bití, verbálně agresivní činy a další) a skrytou (manipulace, roznášení pomluv). Jedná se o komplexní jev s rozdílnými rizikovými faktory, které se liší podle věku (tab. 2.1).
Tab. 2.1 Rizikové a protektivní faktory agrese
Doména Rizikové faktory
Raný věk 6–11 let Pozdější věk 12–14 let
Jedinec přestupky přestupky
Protektivní faktory
negativní postoj k společensky nevhodnému chování užívání návykových látek psychologické obtíže mužské pohlaví neklid vysoké IQ podrážděnost obtíže se soustředěním ženské pohlaví psychologický stav rizikové chování pozitivní sociální orientace hyperaktivita agrese vědomí toho, že za přestupky přichází trest problémové (antisociální) chování mužské pohlaví fyzické násilí expozice televiznímu násilí antisociální postoje násilné trestné činy
horší zdravotní stav problémové chování nízké IQ nízké IQ nepoctivost užívání návykových látek
nízký socioekonomický status / chudoba špatné vztahy mezi rodiči a dětmi vřelé, podpůrné vztahy s rodiči nebo jinými dospělými
drsná, přísná či volná výchova; nedbalý dohled antisociální rodiče
špatné vztahy mezi rodiči a dětmi nezájem rodičů pozitivní hodnocení vrstevníků a rodiči
drsná, přísná či volná výchova; nedbalý dohled
antisociální rodiče dohled rodičů rozpadlá rodina rozpadlá rodina nízký socioekonomický status / chudoba
oddělení od rodičů násilní rodiče násilní rodiče jiné podmínky zanedbávání výrazné rodinné konflikty
Škola negativní postoj ke škole, nízký výkon negativní postoj ke škole, nízký výkon záliba ve škole studijní selhání ocenění za účast činnostech
Skupina vrstevníků
slabé sociální vazby slabé sociální vazby přátelé, kteří se zapojují do interakce, mají zájem antisociální vrstevníci antisociální vrstevníci členství v gangu
Komunita kriminalita a drogy v okolí kriminalita a drogy v okolí
špatné vztahy se sousedy a okolím
IQ – inteligenční kvocient
špatné vztahy se sousedy a okolím
Diferenciální diagnostika v pediatrické
S ohledem na praktické zaměření této publikace shrnuje tabulka 2.2 pět symptomových domén, podle nichž se agresivita může dělit: impulzivita, afektivní nestabilita, úzkost, kognitivní dezorganizace a predátorská agrese. Neurobiologické koreláty jsou zmíněny jen velmi stručně, a to pro snadnější propojení s psychofarmakoterapií i psychoterapeutickými přístupy, které mohou pomoci regulovat prožívání a chování.
Tab. 2.2 Symptomatické domény neurovývojového modelu agrese
Symptomatická doména
Impulzivita
Afektivní nestabilita
Popis
rychlé a nerozvážné agresivní činy bez předchozího rozmyslu nebo zvažování následků jak na konajícího, tak na oběť
emocionální dysregulace s přehnanými reakcemi na negativní nebo frustrující podněty, vedoucí k agresivním výbuchům
Neurobiologie Neurotransmitery Příklady intervencí
asociováno s prefrontální kůrou a bazálními ganglii, zejména v oblasti frontostriatální
zahrnuje amygdalu, hipokampus, přední cingulum a mozeček
serotonin je ústřední, přidružené vlivy noradrenergních, dopaminergních a GABA systémů
Úzkost/ hyperarousal
Kognitivní dezorganizace
úzkost jako reakce na vnímané hrozby, snížená frustrační tolerance, podrážděnost a agresivní výbuchy
psychóza nebo zneužívání návykových látek přispívají ke špatně naplánovanému, zmatenému agresivnímu jednání; psychotické příznaky je možné pozorovat u širšího spektra poruch, například afektivních
Predátorská/ plánovaná agrese předem promyšlené, cílené agresivní činy, často pozorované u poruch chování a opozičního vzdoru
limbický-hypotalamo-hypofyzární-adrenergní osový systém je klíčový pro stresové reakce, kde hipokampus, lůžkové jádro strie terminalis a amygdala hrají zásadní roli
zahrnuje hipokampus, prefrontální kůru a amygdalu při kódování, vyvolávání a emočním zpracování paměti
subkortikální struktury jako střední mozek, laterální hypotalamus, talamus, hipokampus a amygdala
psychoterapie, odstranění z nadměrně zatěžujících situací, farmakoterapie (stimulancia, SSRI, stabilizátory nálady)
serotonin a GABA jsou zapojeny v regulaci afektu atypická neuroleptika (například risperidon, ziprasidon, aripiprazol), stabilizátory nálady (například valproát) a psychosociální strategie
serotonin a noradrenalin regulují úzkost a hyperarousal
dysregulace dopaminu ovlivňuje přisuzování významu a vývoj bludů
SSRI, adrenergní látky, psychoterapie; někdy antihistaminika, benzodiazepiny mohou u dětí způsobit paradoxní reakci, dlouhodobě riziko závislosti
antipsychotika, psychosociální terapie k ovlivnění stresorů a zotavení
dopamin hraje roli při posilování plánovaných agresivních činů prostřednictvím systému odměny
multimodální terapie, psychoterapie v případě motivace, úpravy prostředí, případně použití farmakoterapie plynoucí z dominantních symptomů (například antipsychotika)
SSRI – selektivní inhibitory zpětného vstřebávání serotoninu (selective serotonin reuptake inhibitors); GABA – kyselina gama-aminomáselná (gamma-aminobutyric acid)
Toto rozdělení je z hlediska vývoje dětí příhodné, neboť podle aktuálních poznatků umožňuje neurovývojový model sledovat, jak v jednotlivých stadiích vývoje mozku roste schopnost regulovat impulzy, afektivitu, úzkost a kognitivní doménu, tedy jak
se zvyšuje kapacita pro kontrolu nad chováním. Neuroanatomické oblasti spojované s agresivitou jsou uvedeny v tabulce 2.3.
Tab. 2.3 Vybrané struktury mozku asociované s agresivitou
Oblast mozku Funkce
mozeček načasování, pozornost, paměť temporální lalok amygdala hipokampus gyrus temporalis superior emoční paměť podmíněná emoční paměť a reakce, strach, úzkost explicitní paměť komplexní sluch a jazyk
bazální ganglia přepojovací stanice, bohatá na dopamin a serotonin thalamus filtrace, třídění, zpracování, přepojování informací, „vstupní brána vědomí“
prefrontální kůra dorzolaterální orbitofrontální mediální výkonné funkce, bohatá na dopamin plánování, flexibilita, motivace inhibice konflikt v odpovědi
přední cingulum zpracování emocí, rozhodování hypotalamus autonomní nervový systém, chuť k jídlu, vztek, sexuální pud
2.1.1 Hodnocení rizika agrese a její léčba
Agrese a násilné jednání nejsou diagnostickými jednotkami. Vyskytují se u řady stavů, poruch, rovněž u zcela zdravých jedinců. Při jejich posuzování je důležité rozlišit, zda jsou namířeny vůči sobě (autoagrese) či jiným (heteroagrese). Podle výzkumů je u osob s anamnézou autoagrese vyšší riziko heteroagrese.
Hodnocení rizika násilného jednání je komplexní postup, který může mít i forenzní dopady. V současnosti se jednoznačně doporučuje standardizovaný přístup.
Standardizace je jedním z nástrojů řízení kvality a rizik, neboť přináší předvídatelné výsledky, které pak vedou k cílenějšímu a individualizovanému plánu péče.
Jednou z možností, jak strukturovaně a podrobně hodnotit riziko násilného jednání v populaci dětí, a která hodnotí i protektivní faktory, je SAPROF (Structured assessment of protective factors for violence risk), dále například SAVRY (Structured assessment of violence risk in youth). K jejich užití v praxi je potřebný cvik a zkušenost. Pro rozbor konkrétních událostí během hospitalizace lze využít například kořenovou analýzu (root cause analysis – RCA), která umožňuje zjistit primární příčiny dané situace. Těch bývá celá řada a jejich znalost poté umožní cíleně reagovat i na organizační úrovni, například zavedením bezpečnějšího prostředí, školením personálu v deeskalačních technikách a podobně.1
1 Primární příčiny závažných událostí spojených s násilným jednáním v rámci zdravotních služeb jsou:
• selhání managementu a leadershipu (62 % událostí) – zejména oblast řízení procesů a zavádění standardizované praxe,
• faktory související s lidskými zdroji (60 % událostí) – vzdělávání, schopnosti, kontrola,
• nepřesné či neprovedené hodnocení (58 % událostí) – nestandardizovaný přístup k hodnocení rizika, žádné či neadekvátní hodnotící nástroje, spoléhání se na dojem,
• selhání komunikace (53 % událostí) – mezi personálem, klientelou a jejich blízkými,
• fyzické prostředí (36 % událostí) – rušivé či nezabezpečené prvky v prostředí,
• další: nedostatečné plánování péče, kontinuita informací a edukace klientely.
Uvedené kořenové příčiny převyšují součtem 100 %; na události se vždy podepisuje více faktorů.
Diferenciální diagnostika v pediatrické
Na standardizované posouzení pravděpodobnosti násilného jednání navazuje poté navržení individualizovaného plánu péče, který má vést k poklesu rizik. U agresivního chování je výhodná dlouhodobá léčba, cílená na symptomatickou doménu, a náleží pedopsychiatrické obci. Neurovývojový model umožňuje uchopit konkrétní neurobiologické a neurotransmiterové cíle léčby. Přehled možných strategií je shrnut v tabulce 2.4. Je důležité pamatovat na okřídlenou větu z oboru pediatrie, že „dítě není malý dospělý“. To platí jak v případě farmakoterapeutické léčby, tak v případě psychoterapie.
Situaci však ještě ovlivňují biologická specifika tohoto období života, jmenovitě rychlejší jaterní biotransformace (někdy je nutné zvýšit dávkování v mg/kg a frekvenci podání), vyšší glomerulární filtrace, nižší objem tukové tkáně. Tyto faktory urychlují eliminaci. Dále je pak nutno zvážit národní legislativu, registrační omezení (jak věková, tak s ohledem na diagnostický závěr) a preference jedince a jejich blízkých. Tabulka 2.5 shrnuje omezení pro použití vybraných psychofarmak v pediatrické populaci. V současné době je rovněž možné také farmakogenetické vyšetření, zejména na aktivitu enzymu CYP2D6 a CYP2C19, které se podílejí na metabolismu celé řady farmak, nejen psychiatrických.
Tab. 2.4 Stručný přehled možností léčby agrese v dlouhodobém horizontu u pediatrické populace
jiná antidepresiva
stabilizátory nálady
kognitivně behaviorální terapie
dialektická behaviorální terapie
změna prostředí
strukturace a organizace
SSRI – selektivní inhibitory zpětného vstřebávání serotoninu (selective serotonin reuptake inhibitors)
Od 3 let Od 6 let Od 8 let Od 12 let Od 15 let
Antidepresiva dosulepin imipramin klomipramin
Antipsychotika aripiprazol (autismus –iritabilita, od 13 let BAP –mánie, od 15 let SCH) haloperidol tiaprid
sertralin (OCD) fluoxetin (deprese) fluvoxamin (OCD)
Další farmaka a věková omezení
tianeptin
chlorprothixen flufenazin dekanoát levomepromazin melperon amisulprid risperidon od 5 let chlorpromazin není věkově specifikován ziprasidon od 10 let (BAP) sulpirid od 10 let amisulprid „od puberty“
Anxiolytika klonazepam (epilepsie) guaifenesin hydroxyzin
Thymoprofylaktika valproát karbamazepin atomoxetin lamotrigin (od 2 let epilepsie)
chlordiazepoxid diazepam již od 6 měsíců
Ostatní biperiden metylfenidát piracetam guanfacin (ADHD) pyritinol promethazin (10 let)
SCH – schizofrenie, BAP – bipolární afektivní porucha, OCD – obsedantně-kompulzivní porucha, ADHD – porucha se zhoršenou pozorností / hyperaktivitou
Poznámka: Omezení byla platná v době vydání publikace; doporučujeme vždy kontrolovat dle aktuálně platné úpravy.
2.2 Akutní agitovanost
Agitovanost je dezorganizované chování a neúčelná psychomotorická aktivita, která je velmi rušivá a pramení z psychické či fyzické příčiny, která je subjektivně nepříjemná. Tento stav bývá někdy důvodem k vyšetření na psychiatrii, ale rozhodně se nevyhýbá žádnému oboru, jak v lůžkovém, tak ambulantním prostředí.
Důležité je pamatovat na to, že ne každá agitovanost a stavy spojené s neklidným chováním musí být spojeny s duševním onemocněním – existuje široké spektrum stavů, které k takovému stavu mohou vést, například hypoglykemie, prešokový stav, stavy spojené s bolestí (otitis media) a další. Než je přistoupeno k léčbě, je zásadní jednak rychlá diagnostika, a zároveň profesionální chování, využití komunikačních a deeskalačních technik a úprava prostředí (například zajištění klidu, redukce rušivých či iritujících podnětů).
Diferenciální diagnostika v pediatrické
2.2.1 Diferenciální diagnostika a zvládání akutní agitovanosti
V rámci akutní agitovanosti je nezbytná rychlá diagnostická rozvaha, protože některé stavy s ní spojené mohou být vyvolány závažnými somatickými faktory (zejména stavy spojené s bolestí, hypoglykemie, tyreotoxikóza, úrazy hlavy a další). Diferenciálnědiagnostické rozhodování u agitovaného jedince ukazuje obrázek 2.1.
U všech indikovaných léčiv je nutné rozlišit, zda byla podána se souhlasem a přáním, nebo proti vůli – zde se jedná o omezovací prostředek se všemi klinickými i zákonnými náležitostmi (dokumentování, hlášení soudu, evidence a další).
Jedná se o delirium? Byl začátek náhlý, stav se rychle mění, fluktuuje, je přítomna zmatenost, zhoršení bezprostědní paměti, dezorientace časem, místem, osobou či dezorganizované myšlení?
Jedná se o intoxikaci či odvykací stav? Provést toxikologické vyšetření dle dostupnosti –z krve, moči, dechová zkouška na přítomnost alkoholu. Fyzikální vyšetření (vpichy).
Jedná se dítě s mentální retardací či poruchou autistického spektra? (U obou skupin je vyšší riziko deliriózních stavů.)
Jedná se o dítě se známým duševním onemocněním? Důležité je získání objektivní anamnézy, informací od rodičů, zjištění, co je příčinou agitovanosti. Prvním krokem je vždy deeskalace.
Neznámá etiologie – nutná je široká diferenciální diagnostika: bolesti různé etiologie, meningoencefalitida, hypoglykemie, otitida, hypertyreóza, akutní poškození ledvin s hyperuremií, akutní jaterní selhání s hyperamonemií, metabolický rozvrat a další.
řešení primární příčiny
Obr. 2.1 Diferenciálnědiagnostické rozhodování u agitovaného jedince
Pečlivá revize medikace a stavu; pátrání po příčině (bolest, zánět, retence moči...), vyhnout se benzodiazepinům a lékům s anticholinergním působením (olanzapin). Následuje cílená léčba a klidné a bezpečné prostředí.
Neznámá substance: co nejdříve zajistit podrobné toxikologické vyšetření, v případě akutního neklidu s agresivitou preferovat mechanické omezení pro riziko interakcí; je-li možný monitoring, benzodiazepiny i. v.
Intoxikace stimulancii: midazolam i. v., v případě možnosti podání perorální medikace levomepromazin, případně s klonazepamem.
agitovanost trvá
Odvykací stav od benzodiazepinů či alkoholu: benzodiazepiny per os či i. v. podle závažnosti symptomů. Poznámka: Benzodiazepiny podáváme při nulové alkoholemii.
Intoxikace alkoholem či benzodiazepiny s agresivitou: preferovat mechanické omezení, některé zdroje uvádí haloperidol i. v., kde je vysoké riziko tachyarytmií a náhlé smrti.
Deeskalace, navázání kontaktu, zjištění, co pomáhá mírnit nepohodu (většina agitovaností u této populace souvisí s úzkostí, nepohodou, bolestí a podobně); tišit hlad, žízeň, stesk po blízkých, zjištění, jaká medikace obvykle pomáhá.
Agitovaná katatonie: benzodiazepiny i. v., případně elektrokonvulze.
Úzkost, trauma, posttraumatická stresová porucha: zajištění odborné psychoterapeutické pomoci co nejdříve, krátkodobě benzodiazepiny, kde není riziko paradoxní reakce; cíleně antidepresiva.
Verbální agresivita, agitovanost: vždy verbální deeskalace, zajištění klidného, vlídného prostředí, kontakt s blízkými, možnost vybití přijatelnou formou (boxovací pytel, trhání papírů…).
Vždy zjišťovat příčinu a důvody.
Risperidon, tiaprid, haloperidol u delirií s agresivitou, u odvykacích stavů komplikovaných deliriem je možné krytí benzodiazepiny, které jinak deliriózní stavy zhoršují. U parkinsonoidních stavů je lékem volby kvetiapin.
Syndrom z odnětí opiátů a opioidů: tzv. flu-like syndrom léčit symptomaticky (analgetika, antiemetika), léčba odvykacíího stavu dle možností a zkušeností: methadon, buprenorfin – v případě pozitivity opiátů však nikdy v kombinaci s naloxonem.
Závažná intoxikace cannabinoidy: benzodiazepiny, případně haloperidol. Možný je rovněž olanzapin, ten však vždy nejdříve 1 hodinu po podání benzodiazepinů.
Trvající agitovanost s agresivitou: navýšení podávané medikace, nepodávat benzodiazepiny (riziko desinhibice), antipsychotika (risperidon, olanzapin, tiaprid, haloperidol).
Poruchy pozornosti: cílená léčba (metylphenidat), risperidon; autismus: risperidon; tikové poruchy: haloperidol, tiaprid.
Opoziční chování: deeskalace, risperidon, benzodiazepiny.
Středně závažná agitovanost, agresivita proti objektům až jejich ničení: deeskalace, nabídnutí medikace per os, i. m. olanzapin.
Mánie či psychóza (extrémně vzácné pod 12 let): zjištění farmakologické anamnézy, vyšetření hladin léků (nonadherence), risperidon, kvetiapin, olanzapin per os, i. m. olanzapin, levomepromazin či haloperidol s benzodiazepiny.
Závažná agitovanost, agrese proti jiným lidem: deeskalace, zajištění bezpečí všech, nabídnutí perorální medikace, případně i. m. olanzapin, haloperidol s diazepamem, levomepromazin samostatně či s klonazepamem, případně jako nejzazší možnost použití omezovacích prostředů.
Diferenciální diagnostika v pediatrické
Zásadní je k osobám s agitovaností každého věku přistupovat s úctou a respektem, individuálně podle aktuálních rozumových a rozhodovacích schopností. Vždy je nutno začít verbálním zklidňováním a deeskalačními2 technikami.
Následujícím krokem může být v kontextu hospitalizace celá řada možností: upravení prostředí, nabídnutí možnosti tenzi vybít přijatelnou cestou (některá zařízení například vybavují akutní oddělení boxovacími pytli), nabídnutí farmakoterapie. V případě selhání těchto eventualit je někdy nezbytné přistoupit k aplikaci omezovacích prostředků pro odvrácení aktuálního a bezprostředního ohrožení života, zdraví nebo bezpečnosti pacienta nebo jiných osob, a to v souladu s aktuální legislativou a doporučením odborné společnosti3.
Problematika omezovacích prostředků je velmi komplexní, proto odkazuji na zdroje v poznámce. Ty popisují jasná vodítka, kdy je možné omezovací prostředky použít, kdo je může indikovat, jaký je potřebný rozsah dokumentace, kontrol a kontaktu s nemocným, u nějž byly použity.
Přehled vybraných farmakoterapeutických možností při léčbě akutní agrese a agitovanosti u pediatrické populace shrnuje tabulka 2.6. Výčet není kompletní, některá psychofarmaka, například ziprasidon, který se v zahraničí pro rychlé zklidnění používá, náleží do rukou psychiatrů a vyžadují opatrnost (v tomto případě kvůli výraznému prodloužení QTc intervalu).
V současnosti není žádný standardizovaný algoritmus, který by jednoznačně stanovoval výběr farmaka, dávky a cesty podání. Je nutné zohlednit klinický stav, závažnost projevů a farmakologický profil. Velká část farmakoterapie zůstává v tzv. off-label indikaci. V České republice je například klinicky doporučen pro rychlé zklidnění zuklopenthixol acetát, který má bezpečný profil, avšak není pro léčbu akutní agitovanosti schválen. Jakékoliv použití medikace v off-label indikaci je třeba řádně popsat ve zdravotnické dokumentaci, s popisem toho, že benefity podání převyšují rizika.
V tabulce 2.7 je uveden možný medikační přístup v konkrétních situacích a klinicky významné poznámky k preparátům.
2 Deeskalace je komplexní metoda, která vyžaduje trénink a školení, která jsou toho času dostupná a jsou vhodná nejen pro psychiatrická pracoviště, ale i pro všechny ostatní profese. Jejími faktory jsou: respektujte osobní prostor; neprovokujte; navažte slovní kontakt; buďte struční; zjistěte přání osob, s nimiž jednáte; pozorně naslouchejte, co tyto osoby říkají; souhlaste, nebo se dohodněte, že máte odlišný názor, cílem je výhra–výhra; stanovte pravidla a nastavte jasné hranice; nabídněte možnosti na výběr a buďte optimističtí.; vyslechněte jak tyto osoby, tak personál.
3 Blíže § 39 Zákona 371/2011 Sb. o zdravotních službách; Doporučené postupy Psychiatrické společnosti České lékařské společnosti J. E. Purkyně a Ministerstva zdravotnictví, Věstník č. 4/2018. CAVE: v legislativě došlo vzhledem k novelizaci k úpravě definice použití farmakologických prostředků ke zvládnutí chování pacienta – jedná se o takové léčebné prostředky, které jsou podány silou – blíže Zákon č. 371/2021 Sb., o veřejném zdravotním pojištění a o změně a doplnění některých souvisejících zákonů, ve znění pozdějších předpisů, a některé další zákony.
Tab. 2.6 Stručné lékové profily psychofarmak pro zvládání akutní agitovanosti u pediatrické populace
Třída léčiva Příklady Situace Dávkování Vedlejší účinky Poznámky
Benzodiazepiny midazolam, diazepam
akutní agitace (zejména s úzkostí)
midazolam přísně individuální diazepam maximum 0,6 mg/kg/den, od 3 let 2,5 mg, od 12 let 5 mg
sedace, respirační deprese, paradoxní agitace
benzodiazepiny nejsou vhodné pro zvládnutí deliriózích stavů a u dětí je riziko paradoxní reakce, ale mohou zmírnit riziko výskytu EPS při užití antipsychotik; léčba volby u katatonie
Atypická antipsychotika risperidon, olanzapin, aripiprazol
Typická antipsychotika haloperidol levomepromazin tiaprid (pro těžké tikové poruchy)
závažná agitace risperidon‚ 0,25–0,5 mg (postupné navyšování), roztok i tablety olanzapin (rychle dispergovatelné tablety, injekční) 2,5–10 mg/den aripiprazol ideálně titrací v roztoku, 10 mg/den
těžká agitace, agrese nereagující na atypická antipsychotika
přírůstek na váze (dlouhodobé užívání), sedace, extrapyramidové příznaky (EPS) nepodávat olanzapin i. m. dříve než 1 hodinu po podání benzodiazepinů, u risperidonu pozor na riziko EPS
Stabilizátory nálady
haloperidol 0,5–6 mg/den (děti), 0,5–16 mg/den (adolescenti, vhodné sledovat EPS) levomepromazin od 12,5 mg/den (riziko hypotenze), tiaprid do 300 mg/den
lithium, valproát manická agitace, agrese u poruch nálady lithium 10–20 mg/kg/den; valproát 10–15 mg/kg/den
Stimulanty methylfenidát, amfetamin agitace sekundární k ADHD začít s 0,3–0,6 mg/ kg/den (opatrná titrace)
Alfa agonisté klonidin, guanfacin agitace s ADHD, příznaky PTSD klonidin 0,05 mg/den, guanfacin 1 mg/den
EPS, sedace, prodloužený QT interval levomepromazin je do 12 let kontraindikován tiaprid je od 6 let schválen pro pediatrickou populaci při léčbě tikových poruch
nauzea, sedace, přírůstek na váze, změny jaterních funkcí
ztráta chuti k jídlu, nespavost, kardiovaskulární účinky
riziko hypotenze a pádu, vhodný monitoring
nevhodné pro akutní zklidnění
nevhodné pro akutní zklidnění
hypotenze, sedace, bradykardie klonidin není v ČR do 18 let doporučován; je nutný monitoring pro riziko bradykardie a hypotenze
EPS – extrapyramidový syndrom, ADHD – porucha pozornosti s hyperaktivitou (attention deficit hyperactivity disorder), ČR – Česká republika; PTSD – posttraumatická stresová porucha (post-traumatic stress disorder)
Diferenciální diagnostika v pediatrické
Tab. 2.7 Možné léčebné přístupy k agitovanosti a agresivitě u pediatrické populace podle etiologie Strategie
Etiologie Faktory
delirium revize medikace a tělesného stavu, upravení prostředí
syndrom z odnětí
zjištění anamnestických dat, fyzikální vyšetření (vpichy), toxikologické vyšetření
autismus či neurovývojové poruchy deeskalace a behaviorální intervence, úprava prostředí, zjištění přítomnosti bolesti či onemocnění, zranění, zmírnění stimulů
primární psychiatrická porucha
neznámá či smíšená etiologie
nutné zacílení; konziliární vyšetření
Farmakoterapeutická strategie
vyhnout se benzodiazepinům (anticholinergní účinky), u dětí preferovat risperidon
u intoxikace alkoholem se vyvarovat benzodiazepinům, ve velmi nutných, pečlivě dokumentovaných případech, kdy benefity převažují rizika, je možno použít haloperidol odvykací stav od benzodiazepinů či alkoholu krýt benzodiazepiny intoxikace budivými substancemi levomepromazin s klonazepamem
v případě akutní agitovanosti olanzapin i. m., případně risperidon v roztoku, aripiprazol
u katatonie benzodiazepiny, v případě letální katatonie pak elektrokonvulzivní terapie psychóza, mánie antipsychotika (olanzapin, risperidon), případně haloperidol s benzodiazepiny
volit deeskalaci, bezpečné prostředí, pátrat po etiologii pokud není intoxikace alkoholem, volit benzodiazepiny či olanzapin
Faktory ovlivňující výběr medikace
Faktory Farmaka
risperidon olanzapin haloperidol levomepromazin midazolam prodloužený QTc interval
hypotenze, riziko pádu
střední riziko
střední riziko vysoké riziko, zejména u i. v. podání vysoké riziko bezpečný
střední riziko vyšší riziko u i. m. podání nízké riziko vysoké riziko
nízké riziko vysoké riziko nízké riziko vysoké riziko nízké riziko
střední riziko anticholinergní efekt
snížení záchvatového prahu střední riziko střední riziko nízké riziko střední riziko bezpečný
riziko EPS vyšší riziko nízké riziko vysoké riziko nižší riziko bezpečný sedace střední vysoká nízká vysoká vysoká průměrný nástup účinku p.o. 60 minut i. m. 15 minut i. m. 15 minut, i. v. 3 minuty, vysoké riziko komplikací (QTc prodloužení) i. m. 20 minut i. m. 15 minut
EPS – extrapyramidový syndrom
Závěr
Agresivita i agitovanost se může týkat každého z nás. Mohou k tomu vést různé životní okolnosti, a tak je nutné v rámci poskytování zdravotních služeb k osobám s touto problematikou přistupovat za každé situace s respektem a úctou, a to i v případě, že je nutné přistoupit k použití omezovacích prostředků. Zároveň je potřeba tyto fenomény vnímat jako vyústění řetězce událostí, vnějších i vnitřních faktorů, ne jako izolovaný jev.
U agitovanosti v případě pediatrické populace se snažíme dosáhnout co nejdříve toho, aby tyto osoby získaly znovu kontrolu nad svým počínáním, přičemž provádíme základní a rychlou diferenciální diagnostiku, maje na paměti to, že část agitovanosti může způsobit somatická příčina. Primárně volíme deeskalační a nefarmakologické přístupy, dále dobrovolně užitou medikaci, jako ultimum refugium přistupujeme k použití omezovacích prostředků.
V případě agrese je nezbytné zacílení léčby, dlouhodobě plánované, na konkrétní symptomatickou doménu. Tato problematika však náleží odborníkům na danou oblast. S ohledem na aktuální situaci ve zdravotnictví lze jen doufat v to, že do budoucna vzniknou jasná a standardizovaná vodítka pro nepsychiatrickou lékařskou obec, která mohou pomoci překlenout náročné období, než bude možná, a zejména dostupná specializovaná péče, která obsáhne celé bio-psycho-socio-spirituální pole.
LITERATURA
Curry A, Malas N, Mroczkowski M, et al. Updates in the assessment and management of agitation. Focus (Am Psychiatr Publ). 2023;21(1):35.
Fauzi FA, Zulkefli NAM, Baharom A. Aggressive behavior in adolescent: The importance of biopsychosocial predictors among secondary school students. Front Public Health. 2023;11:992159.
Gerson R, Malas N, Feuer V, et al. Best practices for evaluation and treatment of agitated children and adolescents (BETA) in the emergency department: Consensus statement of the American Association for Emergency. 2019;20(3):537.
Hoffmann JA, Pergjika A, Konicek CE, et al. Pharmacologic management of acute agitation in youth in the emergency department. Pediatr Emerg Care. 2021;37(8):417–422.
Kendrick JG, Goldman RD, Carr RR. Pharmacologic management of agitation and aggression in a pediatric emergency department – A retrospective cohort study. J Pediatr Pharmacol Ther. 2018;23(6):455–459.
Kleeven ATH, de Vries Robbé M, Mulder EA, et al. Risk assessment in juvenile and young adult offenders: Predictive validity of the SAVRY and SAPROF-YV. Assessment. 2022;29(2):181197.
Malá E. Psychofarmaka v pedopsychiatrii. Psych pro praxi. 2012;14(3):107–110.
Office of the Surgeon General (US); National Center for Injury Prevention and Control (US); National Institute of Mental Health (US); Center for Mental Health Services (US). Youth violence: A report of the Surgeon General. Rockville (MD): Office of the Surgeon General (US), 2001.
Saidinejad M, Foster AA, Santillanes G, et al. Strategies for optimal management of pediatric acute agitation in emergency settings. JACEP Open. 2024;e13255.
Sugden SG, Kile, SJ, Hendren, RL. Neurodevelopmental pathways to aggresion: A model to understand and target treatment in youth. J Neuropsychiatry Clin Neurosci. 2006;18:302–317.
The Joint Commission. Top 6 failures contributing to violence in healthcare settings. 2017. Dostupné z: https://www.medxcel.com/resources/expert-advice/the-jointcommission-top-6-failures-contributing-t .
Vevera J, Nichtová A, Strunzová V, et al. Deeskalace – základní intervence ke zvládání násilí. Čes a Slov Psychiatr. 2018;114(5):213–217.
Wood MD, Gandhi K, Elbe D, et al. Clinical pathway development to standardize pharmacological medication management of agitation in pediatric inpatient settings. J Can Acad Child Adolesc Psychiatry. 2024;33(2):131–143.
Žaludek A. Vybrané poznámky k psychofarmakoterapii dětského a dorostového věku. Ces-slov Pediatr. 2022;77(1):9–11.
Žaludek A. Management kvality a rizik psychiatrické péče. Praha: Grada, 2020.
3 Alarm apnoe monitoru
Zuzana Korčeková, Peter Korček
Problém
Apnoe monitor se používá k monitoraci dechu novorozenců a kojenců do zhruba šesti měsíců věku. Během spánku alarmuje v důsledku absence detekce dechových pohybů dítěte. Pokud vyloučíme potenciální falešný alarm (vitální dítě leží mimo podložku), došlo k zástavě dechu dítěte – apnoe. Jde o příznak s širokým spektrem různě závažných příčin, od prosté nezralosti dechového centra po urgentní stavy vyžadující okamžitou intervenci. Za fyziologické považujeme tzv. periodické dýchání, kdy se mohou cyklicky opakovat pauzy dechu v délce trvání 5–10 sekund, vyskytující se u zdravých novorozenců a malých kojenců s maximem v období 2–4 týdnů věku, postupně mizející do 6 měsíců.
Zvýšeně ohroženou skupinu s vyšší incidencí apnoe tvoří předčasně narozené děti. Apnoe z prematurity je definována jako zástava dechu u novorozence pod 37. týden gestace, trvající 20 sekund a déle a/nebo trvající kratší dobu, pokud je spojena s desaturací, cyanózou a/nebo bradykardií. Apnoe kojence je definována jako nevysvětlitelná zástava dýchání po dobu 20 sekund a déle nebo na dobu kratší, kdy je spojena s cyanózou, bradykardií a/nebo hypotonií dítěte.
Samostatnými klinickými jednotkami jsou tzv. SUPC (sudden unexpected postnatal collapse of newborn), což je náhlý kardiopulmonální kolaps v prvních sedmi dnech života zdravého novorozence bez prenatálních a perinatálních rizik a BRUE (brief resolved unexplained event), kde se jedná o klinickou jednotku vyskytující se u dětí do jednoho roku. Druhý jmenovaný stav je charakterizován příznaky charakteru nepravidelného dýchání, změny barvy kůže, změny svalového napětí a snížené odpovědi na zevní stimuly bez zjevné jasné příčiny.
3.1 Etiologie
Z patofyziologického hlediska rozdělujeme apnoe na obstrukční (obstrukce dýchacích cest, např. aspirace), centrální (nezralá a/nebo narušená funkce dechových center, např. nezralost, infekce centrální nervové soustavy) a smíšenou. Alarmující apnoe monitor značí narušené dýchání dítěte, ať už při apnoe, nebo při nepravidelném mělkém dýchání. Jedná se tedy o příznak s širokou diferenciálnědiagnostickou rozvahou. Zásadní je údaj o prematuritě a aktuálním věku novorozence, resp. kojence. Stavy vedoucí ke spuštění alarmu se ne vzácně vyskytují bez zjevné příčiny, kdy je dítě zdravé (BRUE s nízkým rizikem). V závažnějších případech
Diferenciální diagnostika v pediatrické
mohou být projevem patologického stavu (tab. 3.1). Specifickou skupinu tvoří extrémně nezralí novorozenci, zejména s porodní hmotností pod 1000 g, u nichž se tzv. apnoe z nezralosti vyskytuje v prvních dnech života až u 90 % z nich a je dána nezralostí centrálního nervového systému.
Tab. 3.1 Etiologie apnoe u novorozence a kojence
Neznámá etiologie
BRUE (brief resolved unexplained event)
SUPC (sudden unexpected postnatal collapse of newborn)
Apnoe jako příznak onemocnění
časté
gastrointestinální (refluxní onemocnění jícnu, problémy s polykáním) neurologické (nezralost dechového centra, křeče, hydrocefalus, malformace mozku)
respirační (infekce, zejména respirační syncyciální virus, chřipka, pertuse)
ostatní infekční (meningitida, sepse)
méně časté kardiální (vrozená srdeční vada, dysrytmie) metabolické (hypoglykemie, minerálový rozvrat, vrozené metabolické vady) obstrukce horních cest dýchacích (spánková apnoe) syndrom týraného, zneužívaného a zanedbávaného dítěte
3.2 Klinické nálezy a diagnostika
Klinický obraz může být velmi různorodý. Zahrnuje stav bezdeší, kdy dojde k rychlé spontánní úpravě stavu či dítě zareaguje na stimulaci bez nutnosti kardiopulmonální resuscitace a další široké diferenciální diagnostiky (např. BRUE, mírná nezralost, gastroezofageální reflux, resp. refluxní onemocnění jícnu), až po stavy apnoe vyžadující kompletní kardiopulmonální resuscitaci (sepse, závažná dysrytmie, vrozená srdeční vada aj.).
Pro prvotní orientaci je zásadní získání anamnézy a fyzikální vyšetření. V rámci nynějšího onemocnění je nutno podrobně popsat danou událost. Důležité je tázat se na změnu charakteru dýchání, barvy, svalového napětí, délku trvání epizody, přídatné zvuky, známky dušnosti či změny svalového napětí pozorované před epizodou a následně provedené intervence (stimulace, nutnost kardiopulmonální resuscitace). V osobní anamnéze nás zajímají pre-, peri- a časně postnatální události, zejména gestační věk, trofika, léky matky, perinatální hypoxie, patologické ultrazvukové nálezy u novorozence (mozkové krvácení, hydronefróza), proběhlá očkování, problémy s krmením, přítomnost regurgitací, prospívání, onemocnění či traumata v předchorobí. Z rodinné anamnézy je vhodné cíleně se ptát na výskyt epilepsie, závažných dysrytmií či úmrtí v kojeneckém věku. Nesmíme též opomenout epidemiologickou (infekční nemoci v okolí dítěte) a sociální anamnézu (kuřácká domácnost, anamnéza toxikomanie u rodičů, neúplná či jinak dysfunkční rodina).
V rámci fyzikálního vyšetření hodnotíme celkový stav dítěte. V první řadě vědomí, barvu kůže, svalové napětí, reakce na zevní podněty a životní funkce. U stabilního dítěte vyšetříme velkou fontanelu, celkový tonus a projevy, posturu, hydrataci, trofiku, prokrvení, tělesnou teplotu (termolabilita, prodloužený kapilární návrat, apatie, hypotonie mohou svědčit pro sepsi či meningitidu). Detekujeme projevy respirační infekce (zahlenění, stridor, kašel, dušnost). Naopak přítomnost dysrytmie či šelestu mohou
poukazovat na kardiální etiologii obtíží. Pátráme po patrných zjevných známkách vrozené vady či stigmatizace (zejména kraniofaciální), dále známkách traumatu (pomýšlíme též na syndrom týraného, zneužívaného a zanedbávaného dítěte).
Podle získaných informací z anamnézy a fyzikálního vyšetření se rozhodujeme o dalším postupu. U novorozence a rizikového kojence (s již přítomnými riziky v osobní nebo rodinné anamnéze) indikujeme kompletní odběry – krevní obraz s diferenciálním rozpočtem, acidobazická rovnováha, glykemie, mineralogram, zánětlivé parametry, jaterní a event. renální funkce. V případě podezření na infekci provádíme i kultivační vyšetření (krev, moč, příp. mozkomíšní mok), vhodné je také doplnit stěr z nosohltanu na možnou přítomnost respiračních původců infekce, zejména respirační syncyciální virus, virus chřipky, SARS-CoV-2 a Bordetella pertussis. Pokud pomýšlíme na respirační infekci, zvážíme i skiagram plic. Zejména u novorozence a malého kojence je vhodné indikovat transfontanelární ultrazvuk mozku. Při podezření na kardiální problém doplňujeme elektrokardiografické a echokardiografické vyšetření. Podle diferenciálnědiagnostické rozvahy můžeme následně doplnit další specializovaná vyšetření, jmenovitě elektroencefalografické vyšetření (k vyloučení epilepsie), toxikologické vyšetření krve, moči, příp. smolky (při podezření na abúzus matky, resp. rodičů), videofluoroskopie polykání (k vyloučení dysfagie), skiagrafické snímky skeletu (při podezření na syndrom týraného, zneužívaného a zanedbávaného dítěte) či molekulárněgenetické vyšetření (při stigmatizaci dítěte).
Existují specifická diagnostická kritéria vydaná Americkou pediatrickou akademií (The American Academy of Pediatrics – AAP) k vyhodnocení stavu jako klinickou jednotku low risk BRUE (BRUE s nízkým rizikem), kdy nejsou žádná další vyšetření nutně indikována (obr. 3.1). I u těchto pacientů se však doporučuje vyšetřit alespoň acidobazickou rovnováhu, saturaci hemoglobinu kyslíkem metodou pulzní oxymetrie, provést stěr z nosohltanu k vyloučení černého kašle a elektrokardiografické vyšetření. Je možné postupovat ambulantně za podmínek důkladné edukace rodičů a časné a opakované reevaluace stavu dítěte. V případě úzkosti rodičů a nemožnosti dodržet časnou kontrolu (do 24 hodin) je přijetí k observaci za hospitalizace vhodné.
3.3 Léčba
V první řadě musíme vyhodnotit situaci a v případě potřeby (alteraci životních funkcí) zahájit kardiopulmonální resuscitaci dítěte (obr. 3.2). Pokud je dítě stabilní, postupujeme dále cíleně podle předpokládané příčiny. Dobře vypadající donošený eutrofický novorozenec bez zjevné příčiny obtíží by měl být přijat na monitorované lůžko k observaci a kompletnímu vyšetření. U dětí s apnoe z nezralosti, zejména při kumulaci a delším trvání epizod, zahajujeme neinvazivní ventilační podporu (pokud v případě extrémní nezralosti není dítě již takto zajištěno či ventilováno kompletně) cestou nazálního pozitivního přetlaku – CPAP (continuous positive airway pressure) či za užití vysokoprůtokové oxygenoterapie HFNC (high-flow nasal cannula). Dále je vhodné podat kofein ke stimulaci dechového centra. Pokud je problém v oblasti krmení dítěte, koordinaci sání, dýchání a polykání, je vhodné kontaktovat klinického logopeda a fyzioterapeuta. V případě, že jde o stav uzavíraný jako BRUE s nízkým rizikem, doporučeným opatřením je důsledná edukace rodičů a časná reevaluace stavu dítěte.
Diferenciální diagnostika v pediatrické
Rodič přichází k vyšetření s kojencem, u kterého zaznamenal příznaky BRUE
pacient v dobrém stavu
lékař vyhodnotí proběhlý stav jako BRUE při splnění
≥ 1 příznaků u dítěte do 1 roku trvajících < 1 minutu:
• cyanóza nebo bledost
• absence dýchání, snížené či nepravidelné dýchání
• známky změny tonu (hyper či hypotonie)
• snížené reakce na stimuly
kritéria přítomna
proveď důkladnou anamnézu a fyzikální vyšetření
příčina události není zjevná diagnóza BRUE
pacient má abnormální vitální funkce či vykazuje jasné symptomy nemoci (kašel, dušnost, horečka)
nesplňuje kritéria BRUE
existuje vysvětlení pro náhlou událost (GER, problémy s krmením, abnormita dýchacích cest)
suspekce na jinou příčinu z anamnézy a fyzikálního vyšetření (úmrtí v rodině na srdeční zástavu v mladém věku, zatím nediagnostikované problémy s krmením, dechové problémy, suspektní sociální anamnéza) z anamnézy a fyzikálního vyšetření nejsou patrny jakékoli suspekce na jiné onemocnění vysvětlující proběhlou událost
použij stratifikaci rizika:
• věk >60 dní
• GT ≥ 32 týdnů a korigovaný věk ≥ 45 týdnů
• bez nutnosti resuscitace zdravotníkem
• epizoda trvající < 1 minutu
• první epizoda
pacient s nízkým rizikem (lower risk)
pacient s vysokým rizikem (higher risk)
Obr. 3.1 Diagnostický algoritmus BRUE (brief resolved unexplained event), převzato z doporučení Americké pediatrické akademie z roku 2016 GT – gestační týden, GER – gastroezofageální reflux
Kardiopulmonální resuscitace dítěte

Nehrozí nebezpečí? Volejte „Pomoc!“
nereaguje?
zprůchodněte dýchací cesty
nedýchá nebo nedýchá normálně
5 umělých vdechů
pokud nejsou známky života
15 stlačení hrudníku
2 vdechy, 15 stlačení hrudníku, dále střídejte 15 stlačení : 2 vdechy
DALŠÍ ZACHRÁNCE:
• Zavolejte 155 nebo resuscitační tým (hlasitý odposlech).
• Přineste a použijte AED (pokud je dostupný).
• Vyškolení zachránci použijí k ventilaci samorozpínací vak s kyslíkem (2 ruce na masce).
• Pokud nelze ventilovat, provádějte nepřerušovanou srdeční masáž: umělé dýchání zahajte co nejdříve.
SAMOTNÝ ZACHRÁNCE:
• Zavolejte 155 nebo resuscitační tým (hlasitý odposlech).
• V případě náhlého spatřeného kolapsu přineste a použijte AED (pokud je dostupný).
Obr. 3.2 Základní postup kardiopulmonální resuscitace dítěte, převzato z doporučení České resuscitační rady z roku 2021. AED – automatický/automatizovaný defibrilátor
Závěr
Alarm apnoe monitoru je stresující událost. Zejména proto, že může značit opravdu široké spektrum příčin a z toho vyplývajících intervencí. Zásadní je rychlé zhodnocení stavu s adekvátní reakcí v případě opravdového bezdeší dítěte. Naopak uklidnění situace a rodičů v případě falešného alarmu či epizody BRUE s nízkým rizikem. Při diferenciálnědiagnostické rozvaze je zásadní anamnéza a fyzikální vyšetření, na které následně dle získaných informací navazuje další vyšetřování a terapie. Vhodná je edukace rodičů novorozenců a malých kojenců ohledně spánku. Pečující osoby o původně nezralé děti, které tvoří stran apnoe významně rizikovou skupinu, by měli být navíc zaučeni v základech kardiopulmonální resuscitace dítěte.
Diferenciální diagnostika
Pro úplnost sdělení je vhodné zmínit a vysvětlit pojem SIDS (sudden infant death syndrome). Jde o termín popisující náhlé neočekávané úmrtí kojence z nevysvětlitelných příčin. Téměř všechny případy jsou popisovány v souvislosti se spánkem. Patofyziologie této klinické jednotky je komplexní a multifaktoriální. Předpokládaným modelem je vulnerabilní dítě (zejména stran kardiorespiračních autonomních reakcí) vystavené suboptimálnímu spánkovému prostředí (místo spánku, poloha aj.) v kritickém vývojovém období. Jako prevence jsou dána jasná doporučení pro pozici a spánkové prostředí pro děti do jednoho roku:
• Poloha na zádech na rovné podložce. Není doporučováno polohovat dítě na bok ani elevace dětské postýlky, a to včetně dětí s gastroezofageálním refluxem, novorozenců čerstvě po porodu či dětí nedonošených (od cca 32. týdne gestace při celkové stabilitě). Dítě před obávanou aspirací chrání anatomie dýchacích cest a reflexy (obr. 3.3).
• Dítě v samostatné postýlce v místnosti s rodiči. Za žádných okolností není doporučováno, aby dítě sdílelo lůžko s rodiči. Nejvhodnější varianta je samostatná dětská postýlka v blízkosti lůžka rodiče. Je vhodné, aby dítě spalo v místnosti s rodiči minimálně do šestého měsíce věku.
• Postýlka bez měkkých předmětů a polštáře.
• Nekuřácké prostředí.
• Termomanagement. Doporučuje se vyvarovat přehřívání dítěte a zbytečného přikrývání hlavy. Dítě nemusí mít čepici v místnosti (kromě dětí na novorozenecké jednotce intenzivní péče či donošených dětí několik hodin po porodu). Vhodné je novorozence a malého kojence oblékat tak, aby měl o jednu vrstvu více než dospělý.
Dítě ležící v pozici na zádech
trachea (dýchací trubice)
Dítě ležící v pozici na břiše
jícen (trávicí trubice)
jícen (trávicí trubice)
trachea (dýchací trubice)
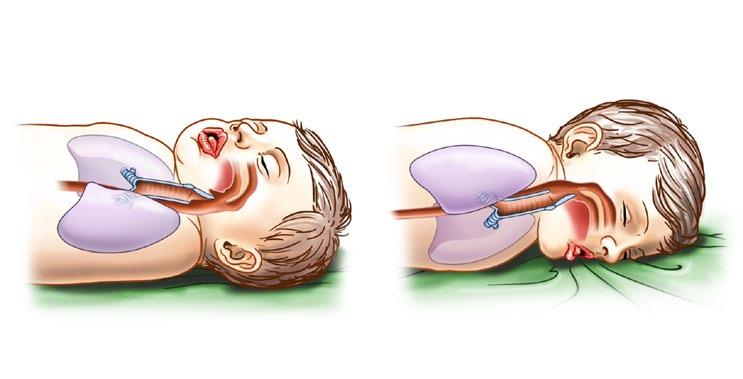
Obr. 3.3 Riziko aspirace u dítěte v různých polohách při spánku, převzato z Americké pediatrické akademie z roku 2022 Pokud dítě leží na zádech, jícen je situován pod průdušnicí. V případě regurgitace mléka ze žaludku zůstává díky gravitaci mléko v jícnu a dítě jej může reflexně opětovně spolknout. Novorozenec/kojenec ležící na bříšku má blíže podložce uloženou průdušnici, a tudíž se při regurgitaci mléko hromadí vlivem gravitace v nejnižším bodě, tedy v dýchacích cestách a logicky hrozí aspirace.
LITERATURA
British Association of Perinatal Medicine (BAPM). Sudden and Unexpected Postnatal Collapse: A BAPM Framework for Reducing Risk, Investigation and Management; Framework for practice; 2022.
Janota J, Straňák Z. Neonatologie. Praha: EEZY Publishing, 2023.
Jouza M, Macko J, et al. Nová diagnóza v neonatologii: Náhlý neočekáváný postnatální kolaps. Pediatr Praxi. 2020;21(2):95–98.
Kamakshya P, et al. Impact of the AAP Guideline on management of brief resolved unexplained events. Hosp Pediatr. 2022;12(9):780–787.
McGovern M, Smith M. Causes of apparent life threatening events in infants: a systematic review. Arch Dis Child. 2004;89:1043–1048.
Moon RY, Carlin RF, Hand I, et al. Sleep-related infant deaths: Updated 2022 recommendations for reducing infant deaths in the sleep environment. Pediatrics. 2022;150(1):e2022057990.
Nassr N, et al. Risk prediction after a brief resolved unexplained event. Hosp Pediatr. 2022;12(9):772–779.
Kondamudi NP, Krata L, Wilt AS. Infant apnea. Statpearls, 2023. Dostupné na: https:// www.ncbi.nlm.nih.gov/books/NBK441969/.
Nwaneri S, Ezenwa B, Osuntoki A, et al. A review of infant apnea monitor design. J Clin Sci. 2024;21:93–98.
Ramgopal S, Noorbakhsh KA, Callaway CW, et al. Changes in the management of children with brief resolved unexplained events (BRUEs). Pediatrics. 2019;144(4):e20190375.
Tieder JS, Bonkowsky JL, Etzel RA, et al. Brief resolved unexplained events (formerly apparent life-threatening events) and evaluation of lower-risk infants. Pediatrics. 2016;137(5):e2016059.
Truhlář A, Černá Pařízková R, Dizon JML, Djakow J, Drábková J, Franěk O, et al.. Doporučené postupy pro resuscitaci ERC 2021: Souhrn doporučení. Anest. intenziv. Med. 2021;32(Suppl. A / Doporučené ):8–70.
Diferenciální
4 Anomální chrup
Magdalena Koťová
Problém
Morfologie dočasné i stálé dentice vykazuje řadu odchylek, které mají dopad jednak na vzhled chrupu, biologický faktor zubů a jejich závěsného aparátu, jednak na estetiku úsměvu a funkci chrupu. Jejich léčbou se zabývá ortodoncie, která je zaměřená na prevenci, diagnostiku a léčbu nepravidelností chrupu a čelistí. Ortodoncie řeší anomálie tvaru, počtu a postavení jednotlivých zubů a jejich skupin, nepravidelnost v utváření a vztahu zubních oblouků. Zabývá se dále vývojem a růstem lebky, obličeje a dentice, funkcí svalstva stomatognátního systému, konstrukcí a působením ortodontických aparátů.
Cílem ortodontické léčby je, aby tvar, funkce a estetika stomatognátního systému dosáhly individuálního optima. Ortodoncie má úzkou návaznost na další obory stomatologie a všeobecné medicíny (např. maxilofaciální chirurgie, parodontologie, protetická stomatologie, otorinolaryngologie, pedostomatologie, logopedie, foniatrie, rehabilitační lékařství, genetika, ortopedie a další). Pro zaručení úspěšnosti ortodontické léčby je nutná časná diagnostika, ve které je stěžejní, vedle praktických zubních lékařů a pedostomatologů i role pediatrů.
4.1 Etiologie
Rozlišujeme anomálie dentální, což jsou nepravidelnosti počtu, tvaru, postavení a prořezávání jednotlivých zubů, jejich skupin a dále anomálie tvaru, velikosti a vztahu zubních oblouků v rámci dentoalveolárního komplexu. Další skupinu ortodontických anomálií tvoří anomálie skeletální, které zasahují báze čelistí a skelet obličeje a ovlivňují jeho stavbu a růst.
Na etiologii ortodontických anomálií se podílejí vnitřní a vnější faktory, významnou roli hraje genetická predispozice. Rozlišujeme vrozené anomálie, které jsou výsledkem dědičné dispozice. Do jaké míry se vada projeví, závisí na epigenetických mechanismech, které mění genovou expresi, aniž by se měnila sekvence nukleotidů kyseliny deoxyribonukleové (DNA). Tím si vysvětlujeme odlišný fenotyp u jedinců s identickou DNA. U agenezí zubů byly prokázány mutace v genech PAX9, MSX1 a AXIN2. Ageneze zubů také bývá spojována se vznikem některých typů kolorektálního karcinomu a ovarií. Diagnóza ageneze zubu má být stanovena při preventivních prohlídkách v dětském věku a může sloužit jako indikace včasného screeningu těchto onemocnění v ohrožených rodinách. Vedle toho mohou být vrozené dentální anomálie součástí jiných onemocnění, například dentinogenesis imperfecta při osteogenesis imperfecta.
Dále jsou vrozené anomálie vzniklé působením chemických vlivů (poruchy funkce endokrinních žláz, metabolismu, dysbalance vitaminů, alkohol a farmaka), fyzikálních (radioaktivní záření, horečka) či biologických nox (rubeola, toxoplazmóza) v období organogeneze mezi 5. a 12. týdnem vývoje. Samostatnou skupinu tvoří ortodontické anomálie získané postnatálně v důsledku zlozvyků, svalových dysfunkcí a dyskinezí při dýchání a polykání, předčasných ztrát zubů a traumat. Údaje o výskytu ortodontických anomálií se v populaci pohybují mezi 60–80 %. Tento údaj však zahrnuje i drobné nepravidelnosti, které specifickou léčbu nevyžadují. Závažné anomálie, které je třeba poslat ke specialistovi, jsou uvedeny v depistážních směrnicích. U nás je to tzv. Svratecký program z roku 1957, novelizovaný odbornou společností v roce 1982. Při pravidelných preventivních prohlídkách chrupu dětí má praktický zubní lékař povinnost poslat na specializované ortodontické vyšetření děti s frontálně obráceným skusem, otevřeným skusem, anomáliemi špičáků, řezáků, stěsnáním, protruzní vadou, převislým skusem, zkříženým skusem a vývojovými vadami. Výskyt těchto anomálií vyžadujících terapii nacházíme u 30–40 % populace.
4.2 Dentální anomálie
4.2.1 Anomálie počtu zubů
Výskyt anomálií počtu zubů v dočasné dentici se pohybuje dle řady odborných prací pod 1 %. Ve stálé dentici je častější, ale nepřesahuje 5 % (někteří autoři uvádějí až 9,6 %, nejsou zde započítány třetí moláry). Snížený počet zubů (hypodoncie) je vedle stěsnání nejčastější ortodontickou anomálií. Podle počtu nezaložených zubů rozlišujeme ageneze jednotlivých zubů, oligodoncii (obr. 4.1), při níž chybí šest a více zubů, a anodoncii, kdy není založen žádný zub. Na hypodoncie jsou úzce navázány další dentální anomálie. Patří k nim změna tvaru zubu (čípkovité zuby, nejčastěji horní postranní řezáky) a jeho dřeňové dutiny (taurodontismus, první a druhé moláry, vzácněji premoláry), změna velikosti (mikrodoncie), poruchy erupce (transpozice mezi špičákem a prvním premolárem v maxile, v mandibule mezi postranním řezákem a špičákem, retence – zejména horního stálého špičáku) a celkově opožděná erupce dentice. Nejčastěji jsou agenezí postiženy třetí stálé moláry (25 % populace), další nezaložené zuby jsou druhé dolní premoláry (4–5 %) a horní postranní řezáky (2–3 %). V dočasném chrupu jsou ageneze zubů zpravidla omezené na frontální úsek a jsou vzácné (0,5–0,9 %). Jestliže je ageneze zubu v dočasné dentici, je velmi pravděpodobné, že
Obr. 4.1 A. Chrup pacienta s oligodoncií. B. Ortopantomogram: v horním zubním oblouku jsou tři stálé zuby, v dolním je pět stálých zubů. Obrázky jsou z archivu Stomatologické kliniky 3. lékařské fakulty Univerzity Karlovy a Fakultní nemocnice Královské Vinohrady.
Diferenciální diagnostika v pediatrické
dentální anomálie postihnou i stálou dentici. Je také třeba respektovat, že ageneze zubů může být symptomem syndromů a systémových onemocnění. Zvýšený počet zubů (hyperodoncie) je zvětšený počet zubů téže dentice. Vyskytuje se v dočasné dentici u 0,3–0,8 % a ve stálé dentici 0,1–3,8 % populace. V horní čelisti je až osmkrát častější. Podle morfologie a lokalizace nadpočetných zubů rozlišujeme v premaxile nadpočetné zuby ve střední čáře mezi středními řezáky a v oblasti postranních řezáků, v laterálních úsecích čelistí nadpočetné premoláry (para- a distopremoláry) a moláry (para- a distomoláry). Nadpočetné zuby jsou obvykle menší, v řezákové oblasti kónického tvaru nebo imitují tvar řezáku či hrbolkového zubu. Mohou být součástí odontomu. Nejčastěji se setkáváme s nadpočetným zubem čípkovitého tvaru mezi horními středními řezáky, jde o tzv. mesiodens, který bývá častou příčinou nepravidelného postavení a erupčních poruch řezáků. Vzácně se můžeme setkat s hypohyperodoncií, kdy v jedné ze skupin řezáků, špičáků, premolárů nebo molárů není zub založen a v jiné je zub nadpočetný. K anomáliím se zvýšeným počtem zubů patří rovněž nepravá hyperodoncie, při které jsou prořezány všechny stálé zuby a v zubním oblouku perzistuje dočasný zub.
4.2.2 Anomálie tvaru a velikosti zubů
Do skupiny anomálií tvaru a velikosti zubů řadíme makrodoncii, mikrodoncii, kdy mají zuby normální tvar a změněnou velikost, srostlice a zuby anomálních tvarů s nedostatečným nebo zvětšeným počtem hrbolků a zuby čípkovité. Dále sem patří zuby se změnami ve dřeňové dutině (dens in dente, taurodontismus). Makrodoncií jsou postiženy nejčastěji řezáky, vzácně celý chrup. Součet šířek horních stálých řezáků přesahuje u makrodoncie 36 mm a v dolní čelisti je součet šířek řezáků větší než 27 mm. Pokud rozměrům zubů neodpovídá kapacita alveolárních výběžků, vytváří se stěsnání. Mikrodoncii nacházíme rovněž u řezáků, zejména postranních. Pokud součet šířek horních řezáků nedosahuje alespoň 27 mm a dolní řezákový úsek alespoň 21 mm, jde o mikrodoncii. Mikrodontický chrup je mezerovitý, působí neesteticky. Řešením je úprava velikosti korunek zubů dostavbami, fasetami a korunkami, obdobně jako u dalších tvarových anomálií.
V dočasné i ve stálé dentici v oblasti řezáků se vyskytují srostlice (0,05–0,1 %), které vznikají srůstem dvou (vzácně více) fyziologicky založených zubních zárodků, nebo jde o srůst s nadpočetným zubem. Při výměně chrupu může v místě srostlice dojít k zadržení erupce stálého zubu a vždy je třeba pod srostlicí rentgenologicky vyloučit agenezi či nadpočetný stálý zub.
4.2.3 Anomálie erupce zubů
V dočasné dentici se zuby prořezávají mezi 5. a 30. měsícem. Poruchy erupce, vyjma přechodných obtíží při prořezávání do dutiny ústní, nejsou časté. Stálé zuby se prořezávají mezi 5.–6. a 13. rokem. Respektujeme přitom variabilitu v začátku erupce zubů (např. dolní střední řezák může prořezávat v intervalu od 5 do 8 let), ale pořadí erupce má pevné schéma; jeho narušení upozorní na erupční poruchy. Zub se má prořezat do dutiny ústní, je-li vyvinuto asi 75 % jeho kořene. Pokud se neprořezává ve fyziologickém období, buď zub není založený, je primárně retinovaný, má ve své erupční dráze překážku, nemá dostatek místa nebo je vývojově poškozený. Porucha prořezávání může být solitární na základě genetické dispozice (celkové opoždění nebo urychlení erupce, dentitio tarda, dentitio praecox) nebo je symptomem systémového postižení.
Obr. 4.2 A. Perzistující horní střední dočasné řezáky po ukončení první fáze výměny chrupu. B. Ortopantomogram ukazuje pravděpodobně dva nadpočetné zuby, které brání prořezání středních řezáků. Obrázky jsou z archivu Stomatologické kliniky 3. lékařské fakulty Univerzity Karlovy a Fakultní nemocnice Královské Vinohrady.
Retence zubu (obr. 4.2) znamená, že se zub neprořezal v daném období, má ukončený vývoj kořene a zůstal zcela obklopen kostí. S retencí ve stálém chrupu se setkáváme nejčastěji u třetích molárů, které se při potížích extrahují, dále u horních řezáků a špičáků. Příčinou retencí v oblasti řezáků jsou nejčastěji nadpočetné zuby a úrazy v dočasné dentici, kdy dojde traumatickým mechanismem k dislokaci anebo strukturálnímu poškození vyvíjejícího se zárodku stálého zubu.
Na retenci řezáku, obdobně jako u ageneze zubu, upozorní porucha v pořadí výměny zubů, perzistující pevný dočasný zub, pozitivní rodinná anamnéza a skiagrafický nález. Pokud se po odstranění překážky zuby neprořezávají spontánně, je třeba je ortodonticky zařazovat aktivním tahem. Například retinovaný špičák je příčinou řady komplikací, ohrožuje kořeny řezáků a prvních premolárů resorpcí, folikulární vak se často mění ve folikulární cystu. Chybění špičáku rovněž významně porušuje estetiku frontálního úseku chrupu asymetrií a posunem středu horního zubního oblouku na stranu chybějícího zubu. Poruchu erupce stálého zubu může způsobit také chronický zánět periodoncia dočasného zubu vzniklý v důsledku komplikací zubního kazu. Po extrakci příčinného dočasného zubu obvykle dojde k předčasné erupci jeho stálého nástupce, který předčasně ukončil vývoj, což se projevuje jeho kratším kořenem. V některých případech dojde kolem chronicky zaníceného periodoncia dočasného zubu k zahuštění kosti a stálý zub se prořezává opožděně, vzácně se neprořezává vůbec.
4.2.4 Anomálie postavení jednotlivých zubů a jejich skupin Při posuzování postavení jednotlivých zubů v zubním oblouku posuzujeme místo erupce, sklon zubu, rotaci a vztah k okluzní rovině. Detailní diagnostiku umožní analýza ortodontických modelů. Pokud je zub prořezaný mimo zubní oblouk, jde o dystopii (ektopii). Hodnotíme sklon jeho dlouhé osy (inklinace meziálně, distálně, vestibulárně, orálně) a rotaci zubu (směrem ke střední čáře nebo od střední čáry) jakož i vztah zubů k horizontální okluzní rovině (supraokluze, infraokluze).
Nesprávně postavené zuby v zubním oblouku tvoří okluzní překážky, jejich parodont je přetížený a může docházet k jeho postupné destrukci. V neposlední řadě tyto zuby zhoršují estetiku chrupu, znesnadňují dentální hygienu a u výrazně dysgnátních situací je nelze ani řádně sanovat. U skupin zubů rozlišujeme vyklonění frontálního úseku chrupu anteriorně (protruze, obr. 4.3) anebo jeho orální sklon (retruze). Pokud zuby nejsou při maximální interkuspidaci v kontaktu, hovoříme o otevřeném skusu. Pokud je vertikální překus korunek horních řezáků přes dolní větší než 50 %, jde o hluboký skus. V postranních úsecích rozlišujeme dále zkřížený skus, kdy bu-
